
Недоношенные малыши требуют особого и более тщательного ухода, чем детки с нормальным весом. Недоношенным называют ребенка, который родился раньше 37-38 недели беременности и обладает весом менее 2,5 килограмм. Для таких детей характерен тонкий кожный покров и красноватая морщинистая кожа, вялость и пониженный тонус мышц, малоподвижность и медленный набор веса.

Часто ранние малыши начинают позднее осваивать различные навыки и умения. Поэтому такие крохи могут отставать в развитии на 1,5-4 месяца. Однако при правильном уходе и питании, регулярном наблюдении у врача ребенок скоро догонит сверстников. При соблюдении рекомендаций состояние малыша приблизится к нормальному к году. В этой статье мы рассмотрим правила ухода и кормления недоношенных новорожденных детей.

Особенности вскармливания недоношенных детей связаны с тем, что у таких малышей плохо развита пищеварительная система, сосательный и глотательный рефлекс. Ни в коем случае нельзя перекармливать малыша, стараясь достичь нужного веса! Это может серьезно навредить пищеварительной системе и вызвать сильную интоксикацию.
Чтобы контролировать питание новорожденного, рекомендуется регулярно взвешивать кроху и тщательно отмерять объемы пищи. Для удобства вы можете вести дневник питания недоношенного ребенка по месяцам. Важно установить комфортный режим кормления и соблюдать рекомендации.
При грудном вскармливании не нужно допаивать ребенка. Если кроха на искусственном вскармливании или на смешанном, малышу можно при необходимости иногда допаивать чистой или укропной водичкой из пипетки. Однако многие современные адаптированные молочные смеси содержат необходимое количество воды и не требуют дополнительного допаивания. Когда следует допаивать ребенка, читайте в статье “Нужно ли давать воду грудничку”.
Современные педиатры советуют вводить для грудничков кормление по требованию, а не по режиму. Однако осуществить такое для недоношенных малышей достаточно трудно, так как такие детки большую часть времени спят и не выражают желания кушать. В данном случае рекомендуется совмещать режимы по требованию и по режиму. Важно, чтобы между кормлениями не было продолжительных промежутков. Но и не кормите грудничка насильно!

Кроме основного питания, врач может рекомендовать включение в рацион ребенка дополнительные витамины. В первые три дня жизни необходимы витамины С и К, через две-три недели – витамин D. Кроме того, недоношенному малышу важно принимать железо. Эти полезные элементы могут входить в специальное лечебное питание либо вводиться отдельно.
В первые две недели жизни суточная норма пищи для малыша рассчитывается по формуле Роммеля. На каждые сто грамм массы тела приходится 10 мл молока или смеси, к которым нужно прибавить количество дней жизни малыша.
Например, чтобы определить объем питания для недельного новорожденного с весом 2 кг, применяем следующие расчеты: 10 мл + 7 (дней жизни ребенка) – 17 мл на каждые 100 грамм. Таким образом, для 2000 гр 17*20 и получаем 340 мл.
Число кормлений варьируется в пределах 6-8 раз в сутки. Важно не делать продолжительные перерывы между приемами пищи. Грудное кормление недоношенных детей наиболее удобно при помощи позы “из-под руки”. Это позволит поддерживать плечи и шею крохи, а малыш сможет удобно захватить сосок. О всех видах поз для кормления грудного ребенка читайте по ссылке http://vskormi.ru/breast-feeding/pozi-kormleniya-grudnogo-rebenka/.

Если кормящая мама по каким-либо причинам не может кормить малыша грудным молоком, нужно правильно подобрать молочную смесь. Это должно быть качественное и подходящее питание с необходимым набором витаминов и питательных веществ. При выборе смеси важно учитывать все особенности ребенка, среди которых рождение раньше срока, вес и рост, возраст, реакция на те или иные компоненты.
Выбирайте специальные адаптированные молочные смеси для недоношенных или маловесных малышей. Такие составы отличает повышенная энергетическая ценность и повышенная калорийность, что способствует быстрому набору веса. Это насыщает ребенка энергией и придает сил.
Адаптированные смеси для недоношенных или маловесных детей часто содержат кальций и фосфор, что укрепляет кости и зубы, стимулирует рост и прибавление массы тела. Кроме того, в состав входят повышенное содержание белка, быстроусваиваемые углеводы, различные витамины, макро- и микроэлементы. Смеси включают нуклеотиды для нормальной работы пищеварения и формирования здоровой микрофлоры кишечника, а также полиненасыщенные жирные кислоты для умственных способностей и полноценного функционирования нервных клеток.
Перед выбором смеси проконсультируйтесь с педиатром! Он подберет подходящее питание в зависимости от особенностей развития и физического состояния малыша. Для детей с недостаточным весом и родившихся раньше срока выбирают продукцию с маркировкой “0” или “Pre”. Готовить смесь нужно только на чистой кипяченой или специальной детской бутилированной воде. Подробнее о приготовлении питания и выборе продукта читайте в статье “Адаптированные смеси для новорожденных”.

Кормление недоношенного ребенка через зонд осуществляется, если кроха родился до 33-34 недели. Врач назначает такой способ питания при глубокой либо экстремальной незрелости, когда отсутствует сосательно-глотательный рефлекс, при критическом состоянии ребенка после рождения и при аномальном развитии носоглотки.
При кормлении через зонд важно соблюдать стерильность. Установку устройства проводят профессиональные медики. Как правило, оно служит три дня, после чего заменяется. Когда зонд введен, младенца кормят подогретым молоком или смесью с температурой до 40 градусов капельно через шприц. Процесс осуществляется под строгим наблюдением врача.
Таким методом кормят, пока состояние ребенка не стабилизируется. Когда у крохи появится сосательный и глотательный рефлекс, и он наберет вес, можно переходить на нормальное питание. Важно, чтобы у грудничков не наблюдалась тошнота и рвота, обильное срыгивание и вздутие живота. Чтобы определить сосательно-глотательный рефлекс, периодически прикладывайте малыша к груди либо приставляйте к ротику бутылочку с соской.
Прикармливать недоношенного малыша нужно немного по-другому, чем грудничков, родившихся в срок. В этом случае первый прикорм начинают в 5-6 месяцев с 5% гречневой каши, а не с овощных пюре. Не начинайте прикармливать малыша, если он болен и плохо себя чувствует, в период активного прорезывания зубов, при сильных коликах и проблемах с животиком!

Первые каши готовят на воде или овощном бульоне в соотношении 5 грамм крупы на 100 мл воды. В блюдо добавляют несколько капель грудного молока или молочной смеси, затем постепенно переходят на 7,8 и 10% кашу. После гречки вводят рисовую и добавляют в кашу подсолнечное или оливковое масло. На молочные каши не рекомендуется переходить ранее восьми месяцев.
В возрасте полугода включают овощное пюре из цветной капусты и брокколи, картофеля и кабачка. На восьмом месяце малышу дают мясное пюре из кролика и индейки, затем включают курицу и растертый яичный желток.
В возрасте восьми месяцев также начинают давать прикорм в виде фруктовых и овощных соков. Основным соком является яблочный, также крохе можно давать напитки из груши, вишни и черной смородины, чуть позднее вводят морковный сок. К девятому месяцу можно давать детское печенье и овощной суп.
Таблица, приведенная ниже, расскажет о сроках введения и объемах пищи в прикорм недоношенного ребенка.
| Прикорм | Возраст | Объем порции |
| Безмолочная каша (гречневая и рисовая, позднее – кукурузная) | 6 месяцев | С 10 гр и увеличивают к году до 180-200 гр |
| Овощное пюре(кабачок, картофель, цветная капуста и брокколи) | 6-7 месяцев | С 10 гр и увеличивают к году до 180-200 гр |
| Фруктовое пюре (Яблоки, груши, абрикос) | 7 месяцев | С 5 гр и увеличивают к году до 100 гр |
| Растительное масло (оливковое или подсолнечное) | 7 месяцев | С 1 гр и к девяти месяцам увеличивают до чайной ложки |
| Мясное пюре (кролик, индейка, курица) | 7- 8 месяцев | С 10 гр и увеличивают к десяти месяцам до 80 гр |
| Сливочное масло | 7- 8 месяцев | С 1 гр и к девяти месяцам увеличивают до 5 гр |
| Творог | 7-8 месяцев | С 10 гр и увеличивают к девяти месяцам до 50 гр |
| Фруктовый и овощной сок (яблоко, груша, вишня) | 8 месяцев | С 10 мл и увеличивают к десяти месяцам до 80-100 мл |
| Яичный желток | 8 месяцев | С ¼ и постепенно увеличивают до ½ |
| Молочная каша (гречневая, рисовая, кукурузная, овсяная) | 8-9 месяцев | С 5-10 грамм и увеличивают к году до 180-200 гр |
| Кефир и йогурт | 9-10 месяцев | С 10 мл и увеличивают к году до 150-200 мл |
| Рыбное пюре (минтай, хек) | 9-10 месяцев | С 10 гр и увеличивают к году до 50-70 гр |
Каждый новый продукт вводите постепенно и осторожно. В первый раз давайте попробовать крохе не более половины чайной ложечки, а затем подождите два дня. Если не проявились негативные последствия в виде аллергии, отравления, расстройства желудка или стула, продукт можно включать в рацион ребенка. Общие правила введения прикорма для грудничков вы найдете по ссылке http://vskormi.ru/breast-feeding/pervyi-prikorm-pri-grudnom-vskarmlivanii/.
После того, как кроха получит прикорм, докармливайте его грудным молоком. Не прекращайте грудное кормление минимум до 8-9 месяца, а лучше продолжать вскармливание наряду с введением прикорма до 1,5-2 лет. Это улучшает усвоение новой пищи и нормализует работу пищеварения, сокращает риск отравления и ухудшения стула. Молоко продолжает давать необходимые элементы для полноценного развития ребенка, так как оно меняется вместе с ростом младенца и подстраивается под его потребности.
vskormi.ru
Вопросы питания недоношенных детей остаются спорными и нерешенными. Даже сейчас обсуждаются вопросы времени первого кормления, способы вскармливания, а также каково количество необходимой пищи, какова потребность в каких-либо пищевых веществах и энергии и т. д.
В литературе очень много различных мнений в отношении времени первого кормления недоношенного ребенка. Некоторые авторы считают, что кормление таких детей необходимо начинать рано — через 6—12 ч после рождения. При этом уменьшается возможность развития различных состояний (типа гипогликемии, гипербилирубинемии и т. д.), а также происходит достаточно быстрое нарастание массы тела. Еще одним аргументом в пользу раннего кормления служит тот факт, что при позднем кормлении первоначальная потеря массы тела бывает больше, при этом азотистый баланс нарастает медленно, может развиться ацидоз и т. д.
Сторонники позднего кормления (через 36—72 ч после рождения) считают, что более раннее кормление способствует появлению срыгиваний, а также аспирации пищи с последующим развитием пневмонии, рвоты. При тяжелом состоянии недоношенного ребенка (частая рвота, перенесенная асфиксия, неврологическая симптоматика) первое кормление может быть осуществлено через 36—48 ч. В этих случаях необходимо строго соблюдать питьевой режим или прибегать к инфузионной терапии.
Дети с глубокой степенью недоношенности обычно не имеют сосательного и даже глотательного рефлекса. В связи с угрозой аспирации пищи не рекомендуется кормить недоношенного ребенка из пипетки.
При осуществлении кормления через зонд необходимо помнить, что по мере улучшения состояния появляется и активность сосания, когда ребенка следует переводить на кормление из бутылочки, а затем постепенно прикладывать к груди. Длительное применение зонда имеет свои отрицательные стороны, так как такой способ кормления может помешать нормальному становлению процессов пищеварения, угнетает выработку сосательного рефлекса, снижает физиологическую активность во время кормления.
К кормлению грудью переходят постепенно, сначала прикладывают ребенка на 1—2 кормления, а во время остальных кормлений молоко дают из бутылочки. Затем прикладывают к груди во время каждого кормления, строго учитывая количество высосанного молока (взвешиванием до и после кормления). Если ребенок устает и не может высасывать необходимое количество грудного молока, его докармливают из бутылочки.
Дети с массой тела 1500 г и менее обычно плохо сосут грудь, при этом очень устают, и их лучше всего кормить из бутылочки.
Если масса тела ребенка при рождении составляет около 2000 г, то он обычно хорошо берет грудь и высасывает необходимое количество молока.
Количество кормлений недоношенного ребенка высчитывается исходя из таких показателей, как вес, общее физическое состояние, функциональная зрелость пищеварительной системы.
Нередко необходимо введение 7-разового кормления с перерывом в 6 ч ночью. Лишь при глубокой недоношенности, а также при каких-либо патологических состояниях ребенка частоту приемов пищи можно увеличить до 10. Ребенка можно переводить на 6-разовое питание в 2—3 месяца, когда масса его тела достигает 3500—4000 г. Последующая схема вскармливания недоношенных детей мало чем отличается от схемы вскармливания детей первого года жизни.
При определении количества пищи, которое необходимо недоношенному малышу, как правило, исходят из его индивидуальных особенностей, таких, как вес при рождении и общее физическое состояние.
Недоношенный обладает повышенной энергией роста по сравнению с доношенным, поэтому он нуждается в таком количестве пищи, которое удовлетворило бы его энергетические потребности. Вместе с тем выносливость к пище у недоношенных снижена в связи с функциональной незрелостью желудочно-кишечного тракта. Вместимость желудочно-кишечного тракта у таких детей мала, а пищеварительная активность соков значительно уменьшена. Все это требует очень точного и четкого определения количества пищи.
В 1-е сутки после рождения недоношенный ребенок обычно за одно кормление получает 5—10 мл молока, на 2-е — 10— 15 мл, на 3-и — 15—20 мл. В течение последующих 10 дней объем пищи, необходимый для недоношенного ребенка, может быть ориентировочно рассчитан по формуле Роммеля:
V = n + 10
где V — количество молока в мл на каждые 100 г массы тела ребенка;
n — число дней жизни.
Однако необходимо консультироваться с врачом по данному вопросу.
Недоношенный ребенок нуждается в определенном количестве жидкости. Потребность в жидкости у ребенка составляет примерно 200—250 мл/кг массы тела. В это количество входит жидкость, которая содержится в молоке (в 100 мл молока содержится около 87,5 мл воды). Жидкость вводится небольшими порциями между кормлениями и во время ночного перерыва в количестве, равном одному кормлению.
Недоношенные дети в силу интенсивности роста и усиленных обменных процессов нуждаются в дополнительном вскармливании. Поэтому на первом месяце ребенку необходимо добавить аскорбиновую кислоту в количестве 30 мг в сутки при грудном и 100 мг в сутки при искусственном вскармливании. Витамины В1, В2, В6 назначаются по 1 мг 2 раза в день. Витамин В назначается с 2-недельного возраста, так как у недоношенных детей довольно велика опасность развития рахита. Поскольку витамин D не депонируется в значительных количествах в организме, необходимо обеспечить его регулярное поступление в дозах, соответствующих физиологической потребности (по этому поводу также необходимо проконсультироваться с врачом).
В рационе питания недоношенных детей важно предусмотреть раннее введение прикорма и соков с той целью, чтобы удовлетворить повышенную потребность в витаминах и минеральных веществах. Соки обычно начинают вводить детям с 3—4 недель жизни, при этом дозировка возрастает. Начинают давать соки с 3—5 капель, ежедневно увеличивая это количество до 1—2 ч. л. В 2 месяца ребенок должен получать 20 мл сока, в 3—4 месяца — до 30 мл, в 6 месяцев — до 50 мл. Соки даются после еды. Набор соков может быть таким же, как и у доношенных детей.
В 2 месяца недоношенному ребенку необходимо получать фруктовое пюре (сначала яблочное, затем другие) в следующем количестве: с 0,5 ч. л. до 50 г в первом полугодии и до 90— 100 г к концу года.
С 2-месячного возраста недоношенным детям можно рекомендовать пасту из пекарских дрожжей как источник витаминов группы В и полноценного белка. Начинают давать такую пасту с небольших количеств, постепенно доводя до 1—2 ч. л. из сухих пивных дрожжей.
Яичный желток дают с 3-месячного возраста, как и доношенным, при этом начинают с малых доз — 0,5 шт. в день. Творог в рацион недоношенных детей при отсутствии специальных показаний следует вводить на 3-м месяце жизни, начиная с 5— 10 г и доводя до 20—30 г в сутки (все это под контролем расчета основных пищевых ингредиентов в суточном рационе ребенка).
С 4 месяцев назначается первый прикорм в виде овощного пюре, приготовленного из различных овощей. Овощное пюре дается с растительным маслом. В целях профилактики анемий у недоношенных детей можно с 5 месяцев вводить протертую печень в следующих соотношениях: по 5—10 г 2—3 раза в неделю. В этом же возрасте начинают вводить второй прикорм, в состав которого входят различные молочные каши (гречневая, овсяная). С 6—7 месяцев в рацион питания малыша включают фарш, который состоит из вареного дважды провернутого мяса в следующем количестве: от 1 ч. л. до 2 ст. л. (вместе с овощным пюре). В этом же возрасте можно дать мясной бульон (при отсутствии аллергических проявлений) до 20—30 мл, сухарик (10 г).
Примерно с 7—8 месяцев вводят третий прикорм, который включает в себя кисломолочные продукты (биолакт и др.).
Питание недоношенного ребенка требует постоянной корректировки исходя из физического развития и улучшения общего состояния. В том случае, если масса тела ребенка нарастает неудовлетворительно и возникают угрозы уменьшения массы, коррекцию и расчет питания проводить нужно каждые 7-10 дней.
alharaca.net
Для определения возраста введения новых продуктов, нужно прибавить количество месяцев, которых не хватило, чтобы ребёнок родился в срок. Например, родившиеся на 1 месяц раньше дети, могут начинать знакомство с ними на месяц позже. Прикорм для недоношенных детей должен обязательно дополняться грудным молоком.
Обычно рекомендуется стартовать не ранее 6 месяцев. В редких случаях речь идёт о 4-х месячных детях. По медицинским показаниям разрешается вводить полезные продукты при искусственном вскармливании.
Примерное начало знакомства с новой пищей:
Рациону питания кормящей мамы следует уделить особое внимание. Именно благодаря материнскому молоку малыш получает все витамины и микроэлементы. Срок начала, конечно, определяет врач-педиатр. Он наблюдает за развитием, общим состоянием и особенностями детского организма. Важно вовремя сдавать необходимые анализы, проходить обследования и стимулировать правильное развитие.
Примерно к 4-5 месяцам уже активно работает поджелудочная железа, появляется в кишечнике пищеварительная микрофлора, развиваются жевательные рефлексы. Всё это позволяет организму спокойно воспринимать более густую пищу и хорошо переваривать её.
Главная задача введения прикорма – закрепление навыков жевания, привыкание к новым вкусам, тренировка пищеварительного тракта. Растущему организму необходимо множество полезных веществ, не содержащихся в достаточном количестве в грудном молоке.
Внешние признаки готовности ребёнка:
Недоношенному ребенку требуется меньшая порция. Начинают докармливать кашами, затем овощными и фруктовыми пюре. Каждый приём пищи начинается с добавки, а заканчивается грудным молоком. Так пищеварительному тракту легче справиться с незнакомой пищей.
В случае недомогания, проявлений аллергии или дисбактериоза нововведения приостанавливают до улучшения состояния.
Недоношенность диктует свои условия и способы укрепления здоровья деток. Например, рацион питания значительно отличается от обычного.
Особенности:
Знакомство с каждым новым продуктом начинают с минимального объёма в 5-10 грамм. Постепенно 1 чайная ложка становится привычной порцией. Ближе к 12 месяцам каши, овощные пюре, кефир употребляются по 180-200 г. Фрукты, мясо – по 80-100 г.
Важно придерживаться определённой последовательности блюд и строго следить за размером порции. Бесконтрольное введение прикорма недоношенным детям может привести к расстройству желудка и отрицанию новой пищи.
Простые правила помогают родителям эффективно заниматься развитием недоношенного малыша:
Кроме самостоятельного приготовления новых детских блюд, можно воспользоваться готовыми товарами. Большой ассортимент детского питания предлагается почти в каждом продуктовом магазине. Необходимо внимательно проверять срок хранения, и выбирать состав в соответствии с возрастом младенца.
Склонность к аллергическим реакциям не является причиной откладывания начала прикорма. Следует просто прислушиваться к рекомендациям врача и внимательно следить за реакцией детского организма. Педиатр всегда предупреждает о возможных последствиях нарушения пищевого режима и рекомендует щадящие диеты.
Некоторые правила кормления:
При аллергии на коровий белок детскому организму требуется низколактозная или соевая пища. Ограничение молочных блюд приводит к дефициту микроэлементов. К тому же исключается говядина. Безопасными в данном случае считаются блюда из мяса индейки и постной свинины. Вместо кисломолочной пищи на второй прикорм готовят овощи.
В младенческом возрасте аллергию, в основном, вызывают молочные производные. Ближе к окончанию 1 года жизни её могут провоцировать фрукты, овощи, морепродукты, желток. Особенность прикорма состоит в том, чтобы своевременно выявлять опасные продукты и заменять их на равноценные по значимости. Это необходимо для полноценного физического и умственного развития ребёнка.
Часто аллергия является признаком не до конца сформированного организма. С годами обмен веществ нормализуется, и её симптомы исчезают полностью. Важно не допустить осложнений, и помочь малышу восстановиться после неприятных ощущений.
Недоношенный новорождённый требует пристального внимания не только по отношению к питанию. Регулярные осмотры, прививки, закаливание, водные и воздушные ванны помогают ему окрепнуть и набрать вес. А здоровый образ жизни мамы, разнообразный рацион её питания, полноценный отдых способствуют восстановлению здоровья и укреплению нервной системы.
opitanierebenka.ru
Особенности вскармливания недоношенных детей связаны с одной стороны с незрелостью желудочно-кишечного тракта и низкой ферментативной активностью, а с другой стороны с повышенной потребностью в питательных веществах, витаминах и микроэлементах, ведь малышу нужны силы, чтобы расти и крепнуть. Способность малыша получать питание зависит от степени его доношенности.
Глубоко недоношенные детки с массой до 1500 грамм и, родившиеся на 29-31 неделе беременности не могут самостоятельно сосать и глотать, потому их кормление происходит через зонд. Сосать грудь или бутылочку эти малыши обычно начинают к концу первого месяца жизни. Дети с массой 1500-2000 грамм (II степень недоношенности – 32-34 недели) могут самостоятельно получать питание из бутылочки или сосать грудь. Но часто у таких малышей не хватает сил сосать грудь, и их поначалу кормят из бутылочки сцеженным молоком или смесью, а затем постепенно стараются перевести исключительно на грудное вскармливание. Малыши с I степенью недоношенности, родившиеся на 35-37 неделе беременности с массой 2000-2500 грамм, вполне могут сосать грудь и хорошо развиваться.
Так как у недоношенных малышей снижена кислотность желудочного сока, замедленная перильстатика кишечника, дисбиоз, то в этот период их нужно кормить исключительно либо грудным молоком, либо специальными адаптированными смесями для недоношенных младенцев, обычно они имеют в своем названии слово Pre. Исследования грудного молока мам недоношенных детей показали, что в зависимости от степени недошенности их молоко меняло состав. В этом молоке повышено содержание белков, так необходимых для усиленного роста младенца, как строительный материал, повышено содержание незаменимых аминокислот, более высокая степень содержания жиров, на расщепление которых не требуется дополнительных энергетических затрат. К тому же молоко матери содержит пребиотические вещества, способствующие росту полезной микрофлоры кишечника, антитела к различным инфекциям, которым особенно подвержены недоношенные дети, ферменты, улучшающие усвоение молока. Энергетическая ценность «недоношенного» молока выше, чем «доношенного». Потому женщина должна предпринять все усилия для сохранения молока и налаживания в конце концов полноценного грудного вскармливания.
Хотя при всем желании кормить у многих женщин, у которых произошли преждевременные роды, наблюдается гипогалактия, то есть нехватка или отсутствие грудного молока. Поэтому с первых дней мама должна сцеживать молоко и стараться давать сосать грудь ребенку. Из-за своей слабости малыши часто тяжело сосут грудь. Если вы видите, что малыш устал, у него проступила синева вокруг рта, то прекратите кормление и докормите сцеженным молочком из бутылочки. Обычно ко 2 — 4-й неделе дети крепнут и уже способны переходить на чистое грудное вскармливание. Чтобы не потерять молоко, обязательно сцеживайтесь каждые 3 часа, в том числе и ночью, и после каждого кормления.
Для предупреждения аспирации первое кормление недоношенного ребенка проводят через 3-6 часов после родов стерильной водой. В дальнейшем ребенок начинает получать 5% раствор глюкозы и уже с 5-6 кормления (недоношенные дети I-II степени недоношенности) его переводят на грудное молоко и специальную молочную смесь. Малышей с глубокой степенью недоношенности на грудное молоко переводят только 18-36 часов. Детей кормят каждые 3 часа, при более частых кормлениях (каждые 2 часа) тщательно просчитывается объем получаемого питания, дабы не перегрузить незрелый желудочно-кишечный тракт младенца. При глубокой степени недоношенности (IV степень), больные дети получают непрерывное питание через зонд, как капельницу. Если малыш срыгивает или по другим причинам не может получать питание через рот, то питательные растворы вводятся ему внутривенно – парентеральное питание.
Если кроха не может получать по каким-либо причинам грудное молоко, то его вскармливают специальной смесью, которая не меняется до достижения им веса 4-5 кг. Эта смесь имеет сбалансированный для недоношенных детей состав белков, жиров и углеводов, содержит повышенное количество таурина для развития мозга, кальция и фосфора, необходимых для минерализации скелета и костей ребенка, витаминов и других микроэлементов, пребиотиков и пробиотиков для предупреждения развития дисбактериоза кишечника.
Расчет количества смеси или грудного молока осуществляют исходя из калорийной потребности маленького организма. В первый день ребенок получает 5 мл смеси (питательного раствора) в одно кормление, количество увеличивается до 15-20 мл к 3-му дню жизни. Далее рацион рассчитывается, исходя из суточной нормы для недоношенных детей 130-140 ккал на 1 кг веса (для доношенных детей эта цифра составляет 115 ккал). Калорийность грудного молока составляет 70 ккал на 100 мл, а смеси – 80 ккал на 100 мл.
Недоношенные дети особенно склонны к рахиту, анемии. Потому даже если малыш находится на грудном вскармливании, ему уже с первого месяца (со 2-3 недели) требуется дополнительный прием витамина Д в виде специальных капель. Также у этих малышей очень скудные запасы железа в организме, который обычно истощаются уже к 1-му месяцу. В грудном же молоке железа для детей недостаточно, несмотря на то, что оно очень хорошо из него усваивается, потому врач, оценив состояние младенца, может принять решение о дополнительном приеме железосодержащих препаратов.
Первый прикорм недоношенным детям обычно вводят раньше в 4-4,5 месяца. Для предупреждения развития анемии и рахита недоношенным малышам раньше, чем доношенным вводятся фруктовые и овощные соки, пюре, мясо, желток. Прикорм в виде каши также важен для недоношенного ребенка, так как помогает ему быстро набрать необходимый по возрасту вес. Контроль за эффективностью вскармливания недоношенного малыша и за состоянием его здоровья должен проводить только врач, он же будет в зависимости от ребенка изменять или дополнять схему питания.
Сейчас каждая мама в уходе за новорожденным использует подгузники. Одними из хороших, проверенных подгузников являются Libero. Малышу в них будет сухо и комфортно. Libero купить можно не выходя из дома, зайдя на сайт Мерси.ру.
novorozhdennyj.ru
Детки, рождённые раньше срока, обладают недостаточным физическим, психическим и умственным развитием. Несмотря на то, что им требуется больше питания, чем детям, рождённым в срок, желудочно-кишечный тракт не развит настолько, чтобы переварить пищу. Из-за того, что мышцы и нервная система малыша не были готовы к появлению на свет, у деток часто нарушены сосательные и глотательные рефлексы. Недостаточное слюноотделение, маленький объём желудка и нехватка его секреции делают прикорм для недоношенных крох одним из важнейших вопросов для родителей в первый год жизни малыша.

Существует очень распространённое околомедицинское утверждение, что недоношенных деток, из-за острой потребности в минеральных веществах, нужно начинать прикармливать раньше, чем доношенных. Но если вдуматься, становится очевидна несостоятельность этого мнения: если ребёнок, который прошёл все этапы внутриутробного развития и вовремя появился на свет, не готов к прикорму, то разве может быть организм, не вполне сформировавшийся в материнском чреве, быть готовым к новой пище? Недоношенные детки намного слабее тех, кто появился вовремя. Очевидно, что хоть им и требуется больше питания и энергии для развития, их организм переварить и усвоить пищу раньше определённого времени просто не сумеет.
Детки, родившиеся раньше положенного, отличаются между собой очень сильно. Каждый конкретный случай индивидуален, как ни в какой другой ситуации: малыш может весить 2 400 граммов и появиться немного раньше, а может – 1 300. Разница очевидна и очень значительна.
Введение первого прикорма здоровым деткам, в зависимости от их состояния и темпов развития, рекомендуют в возрасте от шести месяцев. В случае с недоношенным малышом к этому сроку нужно прибавить время, на которое он был недоношен. То есть, если ваш малыш появился на свет на полтора месяца раньше, то прикорм нужно вводить на полтора позже – в семь с половиной месяцев. Дети, фактически равные по возрасту, но родившиеся на разных сроках, будут неодинаково развиты. На это и делается скидка.
Кроме формулы, необходимо оценивать состояние вашего малыша, чтобы определить, когда он будет готов получать новую пищу. Во внимание берутся:
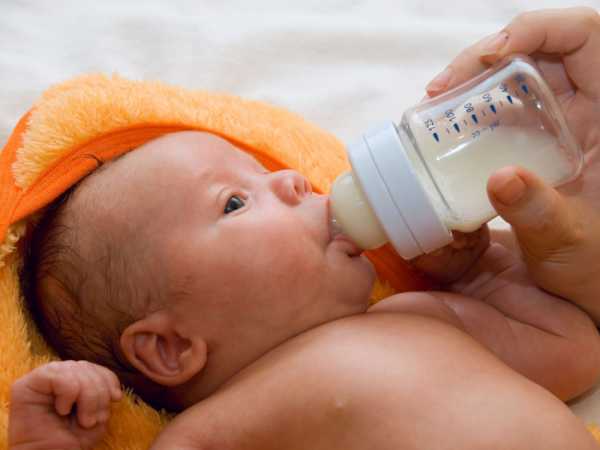
Для недоношенного малыша нужно с особой тщательностью подбирать смесь для прикорма
Малыш очень интересуется вашей едой, имеет хороший аппетит, здоров и растёт не по дням, а по часам? Значит, он сам подсказывает вам, что пора знакомить его с новой пищей.
Начинают прикорм обычно с фруктовых соков, лучше всего с яблочного или грушевого, а чуть позже – морковно-яблочного в соотношении 1:1. Делать это можно даже на месяц-два раньше определённого для прикорма возраста (малышу из примера выше можно будет дать сок на два месяца раньше 7,5 – в 5,5).
Неблагоприятно сказаться на ребёнке в первые его полгода жизни могут соки цитрусовых, виноградный и томатный – откажитесь от них до достижения малышом 6-7 месяцев. А до одного года не стоит давать соки свёклы, клубники и земляники, потому что они могут стать причиной аллергических реакций неокрепшего организма.
Впервые угостить ребёнка лучше всего в обеденное кормление в количестве буквально нескольких капель, после чего дать «заесть» грудным молоком или молочной смесью. После введения каждого нового продукта внимательно наблюдайте за крохой – не изменился ли стул, не болит ли животик? Если негативных реакций не последовало, то можно увеличивать дозу сока, постепенно доводя до нормы. Чтобы рассчитать эту норму, нужно возраст ребёнка в месяцах умножить на десять. То есть, если малышу 5 месяцев, то его порция — 50 мл.
После соков можно начинать давать ребёнку фруктовые пюре, начиная с половины чайной ложки и постепенно увеличивая объём до нормы. Перерывы между введением новых продуктов должны составлять, как минимум, одну неделю. Через 7 дней каждый новый продукт, при условии хорошей реакции малыша на него, может составлять до 50% дневного рациона.
Существует также мнение, что прикорм стоит начать не с соков, а с каш на воде или вообще отваров капусты, яблок или кабачков, что тоже может стать отличным началом прикорма и точно не нанесёт вреда. Главное — наблюдать за реакцией ребёнка и строго выполнять предписания педиатра.
Затем, после фруктовых, можно вводить овощные пюре, кашу на воде (но можно с небольшим количеством растительного или сливочного масла), после – куриный желток и мучные изделия, затем мясные пюре и кисломолочные продукты, а в самом конце рыбу и молоко. Для наглядности все данные изложены в виде схемы, вы можете изучить таблицу по месяцам:
| Продукты | Возраст ребёнка в месяцах | ||||||
| 5 | 6 | 7 | 8 | 9 | 10 | 12 | |
| Фруктовые соки | 5-60 мл | 70 мл | 80 мл | 90 мл | 100 мл | 110 мл | 120 мл |
| Фруктовые пюре | 5-60 мл | 70 мл | 80 мл | 90 мл | 100 мл | 110 мл | 120 мл |
| Овощные пюре | 5-90 г | 100 г | 150 г | 170 г | 190 г | 200 г | |
| Растительное масло | 1-4 мл | 5 мл | 5 мл | 6 мл | 6 мл | 6 мл | |
| Каша на воде | 50-100 г | 150 г | 180 г | 200 г | 200 г | ||
| Сливочное масло | 1-4 г | 5 г | 5 г | 6 г | 6 г | ||
| Куриный желток | ¼ | ½ | ½ | ¾ -1 | |||
| Мучное, хлеб | 3-5 г | 5-10 г | 10-15 г | 15-20 г | |||
| Мясное пюре | 20-30 г | 30-40 г | 50-60 г | ||||
| Творог | 10-30 г | 40 г | 50 г | ||||
| Кисломолочные продукты | 100 г | 200 г | |||||
| Рыбное пюре | 5-60 г | ||||||
| Коровье молоко | 5-60 мл | ||||||
Независимо от того, находится ли ваш ребёнок на грудном вскармливании или на искусственном, после каждого кормления нужно давать молоко или смесь до достижения 7-8-месячного возраста. Введение прикорма можно отложить в случае наличия в рационе малыша специальной смеси для недоношенных детей. Она содержит все необходимые крохе вещества.
В любом случае корректировать прикорм вашего карапуза должен врач-педиатр, потому что от питания напрямую зависит его развитие. Главным критерием всегда будет гармоничное развитие ребёнка и темп его набора веса. При правильном уходе уже к двум годам детки, появившиеся на свет раньше срока, догоняют своих доношенных ровесников и в дальнейшем ничем от них не отличаются.
Читайте такжеprochado.ru
Яцышина Е.Е., к.м.н.
Недоношенными являются дети, родившиеся при сроке беременности от 28 до 37 полных недель. Причины преждевременного появления на свет разнообразны: слишком юный возраст матери, предшествующие аборты, патологическое нетипичное течение беременности, болезни, физическая и психическая травмы, никотин и алкоголь.
Недоношенные дети имеют отличительные внешние признаки. У них кожные покровы тонкие, сухие, морщинистые, обильно покрыты пушком. Недостаточная зрелость кровеносных сосудов наглядно проявляется, если положить ребенка на бок – кожа приобретает контрастно-розовый цвет. Кости черепа податливы, открыт не только большой, но и малый родничок. Ушные раковины мягкие – хрящ в них еще не сформирован, прижаты к голове, а не отстоят от нее, как у доношенных. Ногти не доходят до края фаланг пальцев, пуповина расположена ниже середины тела, а не в центре. Показательна недоразвитость половых органов: у девочек малые половые губы не прикрыты большими, у мальчиков яички не опущены в мошонку.
Недоношенный ребенок плохо, вяло сосет, с трудом глотает, крик слабый, дыхание неритмичное. Покраснение кожи выражено интенсивнее и держится дольше. Физиологическая желтуха кожных покровов может затягиваться до 3-4 неделе жизни, вместо 1 недели. Пуповинный остаток отпадает гораздо позже и пупочная ранка заживает медленнее. У недоношенных детей нередко на 1-2 неделе жизни появляются отеки, располагающиеся в основном на ногах и животе.
Имеет свои особенности и физиологическая потеря массы тела после рождения. Недоношенный ребенок «худеет» на 5-15% от массы при рождении в отличии от доношенного, который теряет в весе только до 5-8%. Восстанавливается масса у недоношенного позднее 1 недели жизни, только ко 2-3 неделе вес достигает значения при рождении. Причем сроки восстановления массы находятся в прямой зависимости от зрелости ребенка, то есть не только от срока его рождения, но и степени адаптации ребенка к условиям окружающей среды в зависимости от течения беременности и наличия или отсутствия пороков развития. Глубоко недоношенные дети и с заболеваниями за 3-4 недели жизни могут только восстановить физиологическую убыль массы, но не прибавить в ней.
У недоношенных не до конца сформированы нервные центры, регулирующие ритм дыхания, не завершено образование легочной ткани, поэтому частота дыхания у них непостоянная: при беспокойстве доходит до 60-80 в 1 минуту, в покое и во сне – урежается. Частота сердечных сокращении также зависит от состояния ребенка и условий окружающей среды. При повышении температуры окружающей среды и при беспокойстве ребенка частота сердечных сокращений возрастает до 200 ударов в 1 минуту.
У недоношенных чаще возникает асфиксия, внутричерепные кровоизлияния, они чаще болеют пневмонией, инфекционными заболеваниями. У этих детей чаще развивается анемия, особенно в период, когда начинается интенсивный рост и прибавка в весе (2-4 мес).
Дальнейшее развитие ребенка определяется не только степенью недоношенности, но и во многом состоянием его здоровья на данный период времени. К концу года масса увеличивается в 5-10 раз по сравнению с массой при рождении, средний рост составляет 70-77 см у детей с минимальной степенью недоношенности. Полностью сравниваются по развитию с доношенными на 2-3 году жизни. Дети с глубокой недоношенностью и страдающие какими-либо заболеваниями, выравниваются с доношенными детьми к 7-8 годам. Более того, в период полового созревания возможно также отставание детей, родившихся недоношенными, от сверстников в физическом развитии.
Одной из проблем при выхаживании недоношенных детей, особенно детей с экстремально низкой массой тела, является проблема вскармливания. Недоношенные дети очень чувствительны к недостатку питания. Это обусловлено ограниченными запасами белка, жира, энергии. Способность к всасыванию, перевариванию и обмену пищевых веществ у таких детей существенна снижена. Соотношение поверхности и массы тела у недоношенного ребенка высокое, что определяет более высокую потребность в пищевых веществах и энергии.
Обеспечение адекватным вскармливанием во многом объясняет успехи в выхаживании недоношенных детей. Относительная функциональная слабость желудочно-кишечного тракта недоношенного ребенка требует особой осторожности при назначении вскармливания. Преждевременно родившиеся дети отличаются более интенсивными темпами роста по сравнению с доношенными и поэтому нуждаются в более интенсивном поступлении с пищей энергии и пластического материала. В то же время, функциональная способность пищеварительной системы к усвоению питательных веществ у них относительно ограничена, а переносимость пищи ниже, чем у доношенных детей. Поэтому физиологическое обоснование оптимальных режимов вскармливания возможно лишь с учетом особенностей организма недоношенного и органов его пищеварительной системы. При назначении питания недоношенным новорожденным учитывают не только их потребность в пищевых веществах, но и анатомо-физиологические особенности данного контингента детей. Различия в клиническом состоянии и способности к адаптации при одинаковых массо-ростовых показателях, но при различном гестационном возрасте, диктуют необходимость индивидуального подхода к назначению питания.
Развитие всех функций пищеварительной системы, их созревание, происходит как во внутриутробном периоде, так и после рождения ребенка. Этот процесс протекает неравномерно. Формирование моторики желудочно-кишечного тракта начинается на самых ранних этапах внутриутробного развития.
Способность к сосанию у недоношенных детей появляется в основном после 32 недели гестации. При преждевременных родах недостаточное развитие сосательного и глотательного рефлексов у ребенка нередко усугубляется перинатальным поражением центральной нервной системы.
Следовательно, в периоде внутриутробного развития становление различных этапов процесса пищеварения у плода человека происходит неравномерно и формируется лишь к концу упомянутого периода. Это обусловливает относительную функциональную незрелость пищеварительной системы у недоношенного ребенка, тем более значительную, чем меньше его гестационный возраст.
Транзиторное снижение тонуса нижних отделов пищевода и преобладание тонуса сфинктра пилорического отдела желудка над кардиальным для недоношенных детей характерно. Перистальтика пищевода отличается высокой активностью, и возможны одновременные сокращения пищевода вдоль всей длины. Все это способствует регургитации содержимого желудка и появлению у незрелых детей срыгиваний.
К характерным особенностям относятся снижение сосательного и слабость глотательного рефлекса. Саливация у недоношенных детей начинается с первых кормлении, но при этом объем слюноотделения снижен по сравнению с доношенными новорожденными. Саливация необходима для создания отрицательного давления в ротовой полости при сосании, а амилолитическая активность слюны способствует нормальному течению пищеварения.
Объем желудка у недоношенных детей мал, слизистые оболочки нежны, хорошо васкуляризированы и имеют слабо выраженную складчатость, а различные отделы желудка недостаточно дифференцированы. Моторика желудка зависит, главным образом, от вида энтерального питания. Женское молоко задерживается в желудке на меньший срок (он короче на 30-60 мин.), чем молочные смеси. Замедление опорожнения желудка может быть связано с незрелостью ребенка и с различной перинатальной патологией: дыхательными нарушениями, поражением центральной нервной системы, надпочечниковой недостаточностью, интоксикацией при тяжелых инфекционных процессах. Становление эвакуаторной функции желудка происходит параллельно с формированием моторной функции кишечника
У недоношенных детей склонность к регургитации (срыгиванию) обьясняется преобладанием тонуса пилорического сфинктера над малоразвитым сфинктером кардиальной части. Секреция желудочного сока понижена. Кроме того, у новорожденных детей в желудочном секрете, помимо обычного пепсина, обнаружен фетальный пепсин, активность которого в 1,5 раза выше. Его концентрация снижается с 2-месячному возрасту.
Функция поджелудочной железы даже у глубоконедоношенных сохранена. Кишечные энзимы, принимающие участие в белковом и углеводном метаболизме, формируются раньше, чем липолитические ферменты, поэтому у недоношенных детей нередко отмечается повышенная экскреция жиров со стулом.
Основные кишечные ферменты у таких детей обладают меньшей активностью, чем у их доношенных сверстников, но постепенно эта активность возрастает.
Становление и нормальное функционирование органов желудочно-кишечного тракта у новорожденных детей во многом связаны с наличием в грудном молоке факторов роста (эпидермального, инсулиноподобного, трансформирующего).
Определяющим в развитии пищеварительного тракта после рождения ребенка является энтеральное питание. Поступление питательных веществ в желудочно-кишечный тракт – это мощный стимул активизации его моторной и секреторной активности. Причем даже минимальные объемы питания (около 4 мл на 1 кг в сутки ) оказывают такое же стимулирующее действие на кишечник, как и большие объемы.
Активность моторики кишечника зависит от метода вскармливания. Порционное питание у незрелых детей приводит к снижению моторики 12-перстной кишки и может провоцировать срыгивания, в то время как длительная инфузия молока в желудок через назогастральный зонд позволяет сохранить ее стабильной. При уменьшении концентрации питательной смеси ее стимулирующее действие на кишечник снижается. Прохладное и подогретое питание не влияет на моторику кишечника.
Состав кишечной микрофлоры оказывает влияние на состояние метаболических процессов и резистентность организма детей, родившихся преждевременно, к различным патогенным агентам. Дисбактериозы нередко сопровождают тяжелые инфекционно-воспалительные заболевания периода новорожденности. Характер вскармливания во многом непосредственно связан с колонизацией кишечника.
Приобретенные после рождения заболевания нарушают деятельность пищеварительной системы недоношеных детей, сужая ее адаптационные возможности. При тяжелых перинатальных поражениях центральной нервной системы и инфекционных процессах у недоношеных новорожденных ферментативная активность пищеварительного тракта снижается в среднем в 1,5 раза. К месячному возрасту наблюдается лишь частичное ее восстановление.
Клиническое состояние и способность к адаптации при одинаковых массо-ростовых показателях ребенка в различном гестационном возрасте могут различаться, что предполагает необходимость индивидуального подхода к назначению рациона питания недоношенным детям.
Абсолютные противопоказания:
Относительные противопоказания:
При проведении грудного вскармливания глубоко недоношенных детей целесообразно использование фортификаторов (усилителей) грудного молока.
При вскармливании необходимо отвечать на четыре вопроса: когда начинать питание, в каком объеме, чем предпочтительней и каким методом проводить кормление. В настоящее время степени недоношенности выделяют в зависимости от гестационного возраста. При этом подходе метод вскармливания выглядит следующим образом:
В зависимости от самочувствия новорожденного и массы при рождении метод вскармливания предполагает следующее:
Новорожденные с массой тела более 2000 г при хорошем самочувствии могут быть приложены к груди матери в первые сутки жизни. Обычно устанавливается 7-8-разовый режим кормления.
Для недоношенных детей неприемлемым является свободный режим кормления в связи с неспособностью таких детей регулировать объем высосанного молока и частыми заболеваниями этого возраста, однако возможно ночное кормление.
При грудном вскармливании необходимо следить за появлением признаков усталости – цианоза вокруг глаз и губ, одышки. Наличие данной симптоматики является показанием к более редкому прикладыванию к груди или к переходу на полное кормление сцеженным материнским молоком из бутылочки при значительной выраженности симптомов.
Усилия врачей и матери должны быть направлены на сохранение грудного вскармливания в максимально возможном объеме, учитывая ценность материнского нативного молока для незрелого ребенка.
Детям с массой тела 1500-2000г проводят пробное кормление из бутылочки. При неудовлетворительной активности сосания проводится зондовое (желудочный зонд) кормление в полном или частичном объеме.
Глубоко недоношенные дети с массой тела менее 1500г вскармливаются через зонд. С этой целью используются силиконовые зонды, которые устанавливаются в желудке для проведения назогастрального кормления. Необходимо убедиться в правильной установке зонда, опустив его свободный конец в воду (отсутствие пузырьков воздуха). При проведении зондового питания необходимо периодически перед кормлением контролировать объем оставшегося в желудке молока или молочной смеси, который не должен превышать 10 % от введенного количества в предшествующее кормление.. Неоднократное отсасывание большого объема питания из желудка, а также наличие частых и обильных срыгиваний являются показаниями к пересмотру схемы кормления или замене способа питания.
Питание через зонд может быть порционным или осуществляться с помощью метода длительной инфузии. При порционном питании частота кормления составляет 7-10 раз в сутки. Учитывая очень маленький объем желудка, глубоко недоношенные дети при данном способе кормления получают недостаточное питание, особенно в раннем неонатальном периоде, что диктует необходимость дополнительного парентерального(внутривенного) введения питательных веществ.
Длительное зондовое питание проводится с помощью шприцевых инфузионных насосов. Шприц и переходник заполняются женским молоком или питательной смесью и подсоединяются к зонду ребенка. Учитывается только объем молока в шприце. Задается определенная скорость введения. Необходимо контролировать процесс кормления, который проводит медицинский персонал, ухаживающий за ребенком. При этом может присутствовать мать ребенка, чтобы овладеть навыками ухода при кормлении.
Существуют различные схемы длительной инфузии. Грудное молоко или специализированные молочные смеси могут поступать в организм недоношенного ребенка круглосуточно, что достаточно физиологично, поскольку при внутриутробном развитии плода приток питательных веществ непрерывен, или в течение определенных периодов с небольшими интервалами. Наиболее удобным являются схемы кормления, когда за 2-часовыми инфузиями следуют такие же перерывы или когда после 3-часовых введений устанавливается часовой перерыв. Возможен небольшой ночной перерыв, во время которого при необходимости вводятся растворы глюкозы или Рингера. Первоначальная скорость введения молока может составлять 1,5-3 мл на 1 кг в час. Постепенно скорость увеличивается, достигая к 6-7 суткам 7- 9 мл на 1 кг в час. Это обеспечивает глубоко недоношенным или находящимся в тяжелом состоянии более зрелым новорожденным детям больший объем питания, чем при порционном вскармливании.
Проведение длительного зондового питания позволяет сократить объем или же полностью исключить парентеральное питание. По сравнению с порционным введением женского молока или молочных смесей, уменьшаются застойные явления, снижаются интенсивность и степень выраженности желтухи, поддерживается постоянный уровень глюкозы крови, сокращается частота срыгиваний и дыхательных нарушений, связанных с кормлением.
Если тяжесть состояния ребенка не позволяет проводить энтеральное вскармливание (через зонд или из бутылочки), назначается парентеральное питание(внутривенное введение жидкостей). Глубокая недоношенность не является показанием к проведению полного парентерального питания, поскольку даже крайне незрелые дети (масса тела менее 1000г) могут усваивать женское молоко или специализированные продукты в определенном объеме и нуждаются в проведении лишь частичного парентерального питания в первые дни жизни. Необходимый объем растворов для частичного парентерального питания подбирается индивидуально и постепенно уменьшается по мере повышения устойчивости недоношенного новорожденного к энтеральному питанию. Наращивание объема вскармливания должно проводиться очень медленно, чтобы дать время для повышения активности пищеварительных ферментов и установления механизмов всасывания. Схема начала энтерального питания следующая: проба с дистилированной водой, затем наращивание объема воды или несколько введений 5% раствора глюкозы, затем – грудное молоко матери. Появление грудного молока в желудочно-кишечном тракте ребенка приводит к каскаду изменений в его развитии и стимулирует его.
Использование трофического (или начального) питания для подготовки желудочно-кишечного тракта к энтеральному кормлению хорошо переносится. Вводится приблизительно 10-14 мл/кг/день. Предпочтительней цельное грудное молоко матери или женщины, родившей преждевременно (термически необработанное), но также может использоваться специализированная смесь для недоношенных детей в половинном разведении.
Вскармливание в этом режиме продолжается от 7 до 14 дней, затем медленно увеличивается концентрация и объем. Использование метода начального вскармливания приводит к уменьшению желтушности кожных покровов, реже встречается метаболическая болезнь костей, а так же увеличиваться выработка гормонов желудочно-кишечного тракта. Принять решение о переходе на энтеральное кормление у детей с экстремально низкой массой тела часто затруднительно. Вопросы тактики решает лечащий врач. При этом учитывают степень недоношенности, данные о заболеваниях, текущее клиническое состояние, функционирование желудочно-кишечного тракта и другие факторы. Выбор оптимального времени должен быть строго индивидуальным для каждого ребенка с низкой массой тела и меняться в соответствии с различным течением болезни. Минимальное энтеральное питание назначается не с целью питания новорожденного, а для становления и поддержания нормального функционирования кишечной стенки (иначе нарушается морфологическая структура слизистой кишечника и повышается ее проницаемость, снижается уровень гормонов кишечника), предотвращения атрофии слизистой, активизации моторики кишечника и для предотвращения застойных явлений в желудочно-кишечном тракте. Введение женского молока или адаптированных молочных смесей через назогастральный зонд должно начинаться в пределах 12-48 часов после рождения ребенка. Первоначальный объем питания составляет не более 10 мл на 1 кг в сутки и увеличивается крайне медленно, не более чем на 1/3 от объема, который ребенок получал в предыдущие сутки. Предпочтительным является проведение длительной инфузии женского молока с помощью инфузионных насосов, поскольку медленное и продолжительное введение продукта способствует становлению моторики кишечника, в то время как при дробном кормлении моторика снижается.
В зависимости от степени недоношенности и массы тела при рождении характер вскармливания выглядит следующим образом:
Масса тела менее 1 000г.
Масса тела 1 000 - 1 500г.
1. частичное парентеральное питание + длительная зондовая инфузия
Масса тела 1 500 – 2 000г.
Масса тела 2 000 – 2 500г.
Врач определяет время назначения первого кормления недоношенного новорожденного, что определяется его состоянием после рождения. Отсроченное первое кормление способствует увеличению первоначальной потери массы тела, а так же, может приводить к нарушениям водно-электролитного баланса, ацидозу и к ряду других нежелательных патологических состояний. Недоношенный ребенок, родившийся в относительно удовлетворительном состоянии, может получить первое кормление уже через несколько минут после рождения или через 4-6 часов. Максимальная продолжительность «голодного» периода, после рождения не должна превышать 24 часа. Иногда такая длительная отсрочка в назначении питания оказывается необходимой, если ребенок перенес выраженную антенатальную асфиксию (гипоксию), а так же при подозрении на наличие внутричерепного кровоизлияния, при частых срыгиваниях. Если недоношенный ребенок не получает питания 12 и более часов, необходимо внутрижелудочное введение 5%-го раствора глюкозы (по 5 мл через каждые 3 часа) или парентеральное введение 10%-го раствора глюкозы (по 3-5мл), что определяет лечащий доктор.
При наличии активного сосательного рефлекса и общего удовлетворительного состояния детей с массой более 2 000г прикладывают к груди, назначая сначала 1-2 кормления грудью, а остальные из бутылочки. При появлении признаков утомления (цианоз носогубного треугольника, вялость сосания ) кормление грудью прекращают и докармливают сцеженным молоком из соски. При естественном вскармливании контроль за количеством высосанного молока осуществляют систематически путем взвешивании ребенка до и после кормления. Следует помнить о маленькой емкости желудка у недоношенных детей. Поэтому в первые дни жизни объем одного кормления может составлять от 5 мл (в первые сутки) до 15-20 мл (на третьи сутки жизни).
Частота кормлений определяется массой тела ребенка, его общим состоянием и степенью морфофункциональной зрелости. Недоношенным новорожденым принято назначать 7-8-кратное кормление (с интервалом по 3 часа). При глубокой недоношенности и при некоторых патологических состояниях кратность кормлений увеличивают до 10-ти раз в сутки. Кормление глубоконедоношенных детей, а также новорожденных, находящихся в тяжелом и среднетяжелом состоянии при заболеваниях, следует осуществлять с использованием назогастрального зонда. При этом питание дозируется и вводится с помощью стерильного шприца или специального дозирующего устройства (инфузомата). По мере оживления сосательного рефлекса и при наличии адекватного глотательного рефлекса переходят к кормлению через соску.
Для контроля за адекватностью вскармливания недоношенного ребенка врачом регулярно должен осуществляться расчет питания (ежедневно). При расчете питания недоношенным детям следует пользоваться только «калорийным» методом: ребенок должен получать с питанием:
Объем рациона определяется по содержанию калорий в смеси, которую получает ребенок. Калорийность смеси указана на упаковке и калорийность рациона преждевременно родившегося ребенка должна увеличиваться постепенно и ежедневно.
Уровень основного обмена у недоношенных детей в первые недели жизни более низкий. Для его поддержания в термонейтральной среде недоношенному ребенку на протяжении первых 2-3 недель требуется при проведении полного парентерального питания около 40 ккалкгсут, а при энтеральном кормлении – около 50 ккалкгсут. Для увеличения массы тела на 1 г необходимо дополнительно еще 3-4,5 ккал. Таким образом, недоношенный ребенок должен получать ежедневно 50 ккалкг для поддержания основного обмена и 45-67 ккалкг для достижения прибавки в массе тела, равной внутриутробной (15 гкг). С учетом энерготрат энергетические потребности недоношенных детей составляют в течение первых двух недель жизни до 120 ккалкгсут.
К 17 дню жизни энергетические потребности возрастают до 130 ккалкгсут. При искусственном вскармливании калорийность рациона не должна превышать 130 ккалкгсут. Использование в питании недоношенных детей женского молока, так же как и проведение смешанного вскармливания, предполагает повышение калорийности к месячному возрасту до 140 ккалкгсутки. Расчет питания при искусственном вскармливании проводится с учетом калорийности используемых смесей.
Начиная со второго месяца жизни недоношенного ребенка, родившегося с массой тела более 1500 г, калорийность рациона снижается ежемесячно на 5 ккалкг до норм, принятых для зрелых детей и составляющих 115ккалкг. Снижение калорийности рациона глубоко недоношенных детей (масса тела менее 1500 г ) осуществляется в более поздние сроки – после 3-месячного возраста по 5-10 ккалкг массы тела с учетом состояния ребенка, толерантности к пище, характера весовой кривой.
Расчет калорийности и объема питания не дает полного представления о качественном составе получаемого недоношенным ребенком рациона. Необходимо учитывать пищевые потребности недоношенных детей в основных нутриентах.
Потребность в белке у недоношенных детей выше, чем у детей, родившихся в срок. Ранее при вскармливании недоношенных грудным молоком рекомендовалось потребление белка из расчета 2,2-2,5гкгсут в первые 6 месяцев жизни и 3,0 – 3,5гкг веса во втором полугодии, а при искусственном и смешанном вскармливании было принято обеспечивать более высокое поступление белка – до 3,0-3,5 гкгсут в первом полугодии и 3,5-4,0 гкгсут – во втором (за счет этого при искусственном вскармливании энергетическая ценность рациона возрастала на 10-15 ккалкгсут по сравнению с грудным вскармливанием). Сейчас большинство исследователей рекомендуют недоношенным введение 2,25-4,0 гкгсут белка, поскольку внутриутробная скорость роста может быть достигнута при поступлении в организм не менее 2,8-3,1 гкгсут белка, в то время как потребление свыше 4,0 гкгсут приводит к выраженным метаболическим нарушениям, к гиперосмолярности плазмы и ацидозу. Чем меньше гестационный возраст ребенка, тем выше его потребность в белке (доношенным новорожденным – до 2,2 г/кг/сут).
Потребность в жирах у недоношенных основывается на особенностях его метаболизма у незрелых детей и на содержании жира в женском молоке. Потребность недоношенных детей в жирах составляет 5 –7 гкг, однако наиболее оптимальным может считаться потребление 6,0 –6,5 гкг в первом полугодии и 5,5 – 6,0 гкг – во втором. Особенности липидного обмена недоношенных новорожденных новорожденных заключается в более позднем становлении липолитической функции по сравнению с протеолитической, что может приводить к гиперлипидемии и стеаторее. Поэтому количество жиров в рационе не должно превышать рекомендуемое.
Потребность в углеводах у недоношенных на протяжении первого года жизни не зависимо от вида вскармливания составляет 10 –14 гкгсут. Основой для расчетов являются энергетические потребности недоношенных и содержание углеводов в женском молоке.
Потребность в жидкости у недоношенных детей в первые сутки жизни составляет 30-50 млкгсут. К концу первой неделе жизни количество жидкости, вводимой за сутки, составляет 70-80 млкг для детей с весом менее 1500г и 80-100 млкг при весе более 1500г. При расчете учитывают жидкость, содержащуюся в грудном молоке (87,5%). К 10 дню жизни водный режим составляет 125-130 млкгсут, к 15 дню – 160, к 20-му – 180, к 30-му дню – 200 млкгсут.
В качестве питья в первые дни жизни используют кипяченую воду, раствор Рингера с 5%-м раствором глюкозы (в соотношении 1:1), а так же 5% раствор глюкозы. В возрасте 2-3 суток глубоконедоношенным детям на разгрузочном режиме вводят 5% раствор глюкозы 5-8 раз в день через желудочный зонд или внутривенно из расчета 30-50 млкгсут.
С 1 месячного возраста в качестве питья используют кипяченую воду. Потребность в витаминах у недоношенных детей изучена недостаточно. Считается, что они выше, чем у доношенных детей, в связи со значительной скоростью роста и высоким уровнем обмена веществ. Особое значение это имеет у глубоко недоношенных детей. После 34 недели гестации потребность в витаминах приближается к значениям, принятым для зрелых детей.
Потребности доношенных детей установлены, исходя из уровня витаминов в женском молоке. При искусственном вскармливании содержание витаминов в суточных рационах увеличивается приблизительно на 20% с учетом их усвояемости.
Обычно недоношенные дети, получающие вскармливание нативным материнским молоком, не нуждаются в дополнительном введении витаминов. Тем не менее, витаминный состав грудного молока определяется особенностями рациона кормящих матерей. Поэтому необходимо уделять внимание их рациональному питанию. Однако, принимая во внимание незрелость процессов метаболизма пищевых веществ и выделительных систем организма, для преждевременно родившихся детей избыточное поступление витаминов может иметь еще более негативные последствия, чем недостаточное их введение.
Достаточными для поступления в организм недоношенного могут считаться дозы 15-30 мгкгсут для витамина С и 0,15-0,20мгкгсутдля витамина В2, 0,125-0,150 мгкгсут для витамина А и 1,0 мгкгсут для витамина Е.
Дополнительное назначение витамина Д недоношенным детям, получа-ющим материнское молоко, не предотвращает развитие рахита и остеопении. Вскармливание преждевременно родившихся детей специализированными молочными смесями, содержащими достаточное количество минеральных веществ, таких как кальций, фосфор, магний, медь или обогащенным «усилителями» женским молоком позволяет избежать развития данной патологии.
Потребность в минеральных веществах и микроэлементах определяется повышенной скоростью роста преждевременно родившихся детей, а также практически полное отсутствие запаса минеральных веществ (в течение последнего триместра беременности плод накапливает около 80% кальция, фосфора и магния). Более высокие потребности недоношенных детей в этих веществах составляют:
в кальции – 4,7 ммолькг или 188 мгкгсут,
в фосфоре – 4,0 ммолькг иди 124 мгкгсут,
в магнии – от 2 до 6 мгкгсут.
Вскармливание преждевременно родившихся детей женским молоком и стандартными детскими молочными смесями может не обеспечить необходимого уровня поступления минеральных веществ, что может приводит к развитию остеопении, рахита и костных деформаций в дальнейшем. Поэтому недоношенные дети должны получать женское молоко, обогащенное специализированными добавками, содержащими необходимые минеральные вещества или специализированные продукты для недоношенных детей, в составе которых количество кальция, фосфора и магния повышено. Важным для обеспечения потребностей преждевременно родившихся детей является не только уровень поступления, но и соотношение кальция и фосфора в специализированных продуктах. Оно может колебаться от 1,4 до 2,0. Оптимальным считается соотношение 1,7: 1,8 , при котором происходит максимальное усвоение минеральных веществ. Нарушение этого соотношения приводит к усиленной их экскреции с мочой. Соотношение кальция и магния не должно превышать 11:1, учитывая негативное влияние повышенного содержания кальция в продуктах на усвоение магния.
Резервные запасы железа в организме недоношенных детей ограничены и могут исчезнуть уже к концу первого месяца жизни. Поэтому потребность в железе покрывают за счет введения продуктов-источников этого элемента (фруктовые, ягодные и овощные соки, а также пюре). Содержание железа в грудном молоке сравнительно невысоко, но отличается хорошей усвояемостью. Однако, оно не покрывает потребность в этом элементе у недоношенных детей, зачастую не предотвращает развитие у них анемии. Поэтому с 3-4 месячного возраста вскармливание целесообразно осуществлять смесями, дополнительно обогащенными железом. Потребность в железе составляет 2-4 мгкгсут. Женское молоко не обеспечивает столь высокого уровня поступления данного микроэлемента.
При искусственном вскармливании необходимость дополнительного назначения препаратов железа определяется врачом индивидуально, с учетом результатов обследования.
Питание недоношенных детей должно предполагать соответствие химического состава пищи физиологическим возможностям пищеварительной системы, а также обеспечение оптимальных потребностей в энергетическом и пластическом материале. Более всех остальных продуктов питания этим требованиям отвечает материнское молоко. Аминокислотный спектр материнского молозива и молока максимально соответствует характеру белкового обмена недоношенного ребенка. Жиры грудного молока характеризуются легкой усвояемостью. Лактоза является основным углеводом грудного молока, она расщепляется и всасывается без значительных затрат энергии. Кроме того, углеводы женского молока оказывают положительное влияние на формирование микробного пейзажа и функциональное состояние кишечника. Грудное молоко содержит ряд защитных факторов, в том числе иммуноглобулины, иммунологически активные лейкоциты, лизоцим, компоненты комплемента, антистафилококковый фактор, лактоферрин, простагландины и другие. Все это вместе со сбалансированным витаминным и минеральным составом объясняет уникальные свойства грудного молока, делая очевидным преимущества естественного вскармливания.
Женское молоко после преждевременных родов имеет особый состав, в большей степени соответствующий потребностям недоношенных детей в пищевых веществах и сообразующийся с их возможностями к перевариванию и усвоению: в нем содержится больше белка (1,2 –1,6 г в 100мл ), особенно на первом месяце лактации, что обеспечивает повышенную потребность в этом пищевом ингредиенте, несколько меньше жира, что соответствует недостаточно зрелой липолитической функции недоношенных, и меньше лактозы, при одинаковом общем уровне углеводов. Кроме того, для молока женщин после преждевременных родов характерно более высокое содержание ряда защитных факторов, в частности, лизоцима. Женское молоко легко усваивается и хорошо переносится недоношенными детьми, что позволяет достичь полного объема энтерального питания в более ранние сроки, по сравнению с искусственным
Несмотря на различия в составе, молоко преждевременно родивших женщин может удовлетворить потребности в пищевых веществах недоношенных детей с относительно большой массой тела – более 1800- 2000г. Недоношенные дети с меньшей массой тела после окончания раннего неонатального периода постепенно начинают испытывать дефицит в белке, кальции, фосфоре, магнии, меди, цинке и витаминах группы В, С, Д, Е, К, фолиевой кислоте.
Использование в питании недоношенных детей женского молока не создает нагрузки на незрелый организм, но и не в состоянии обеспечить темпов роста, близких к внутриутробным ( 15 гкгсут). При вскармливании донорским молоком пастеризация нарушает усвоение жира и белка, снижает содержание витаминов и биологически активных веществ.
Кормление недоношенного ребенка грудным молоком ограничивается следующими факторами: -в течение периода лактации содержание белка и натрия в грудном молоке падают, в то время, как потребности ребенка остаются высокими, в процессе хранения грудного молока снижается концентрация и доступность питательных веществ (жиры, витамины),-содержание фосфора и кальция в молоке меньше потребности недоношенного ребенка, нередко недоношенному ребенку показано ограничение жидкости.
Устранить вышеперечисленные «недостатки» грудного молока призваны так называемые усилители грудного молока. Усилители грудного молока – это специальные препараты, которые добавляются в грудное молоко (специальные жидкости или порошки) и увеличивают его калорийность, содержание белка, электролитов и витаминов, не увеличивая при этом его осмолярность. Применение у недоношенных новорожденных «усиленного» грудного молока вошло в стандарт оказания помощи новорожденным во многих странах.
Сохранить основные преимущества естественного вскармливания и в то же время обеспечить высокие потребности недоношенного ребенка в пищевых веществах становится возможным при обогащении женского молока «усилителями». Они представляют собой специализированными белково-минеральные («Пре-Семп», Семпер, Швеция) или белково-витаминно-минеральные («S-26-SMA», Вайет Ледерли, США) добавки, внесение которых в свежесцеженное или пастеризованное женское молоко позволяет устранить дефицит пищевых веществ в рационах преждевременно родившихся детей. «Усилители» расфасованы в пакетики и по инструкции добавляются к 50 или 100 мл женского молока.
Другим способом, позволяющим сохранить достаточно большой объем женского молока в питании недоношенных детей, является введение в рацион специализированных смесей на основе гидролизата сывороточных белков. С этой целью могут быть использованы продукты «Альфаре» (Нестле, Швейцария) и «Нутрилон Пепти ТСЦ» (Нутриция, Голландия).
Указанные смеси отличаются повышенным содержанием сывороточных белков, подвергнутых глубокому гидролизу, наличием в жировом компоненте среднецепочечных триглицеридов и отсутствием лактозы. Они органично восполняют недостаточное содержание пищевых веществ в грудном молоке, легко усваиваются и хорошо переносятся недоношенными детьми, особенно с низкой массой тела. Достаточным является введение в рацион питания детей, получающих женское молоко, продуктов на основе гидролизата сывороточных белков в объме 15-30%.Как обогащение женского молока «усилителями», так и добавление смесей на основе гидролизата сывороточных белков, восполняя дефицит пищевых веществ, позволяют улучшить их метаболизм у незрелых детей и, таким образом, повысить прибавку в массе тела. При отсутствии возможности использования указанных специализированных добавок и продуктов в питании преждевременно родившихся детей необходимо проведение смешанного вскармливания. С этой целью должны назначаться специализированные молочные смеси, предназначенные для питания недоношенных детей.
В ряде случаев вскармливание недоношенного ребенка грудным молоком оказывается невозможным: гипогалактия или агалактия матери, наличие в молоке титра антител при гемолитической болезни новорожденных, расстройства актов сосания иили глотания, вследствие глубокой недоношенности или выраженной морфофункциональной незрелости, тяжелое клиническое состояние, непереносимость новорожденным белков грудного молока, лактазная недостаточность и т.д. Описанные состояния предполагают необходимость применения донорского молока или, так называемых, «заменителей» грудного молока.
Таким образом, выбирая среду для энтерального питания, мы каждый раз стоим перед дилеммой: кормить грудным молоком и закрыть глаза на недостаточную доставку питательных веществ и перегрузку жидкостью, либо пренебречь теми полезными факторами, которые предоставляет ребенку грудное молоко и кормить ребенка сбалансированным гиперкалорийным продуктом ради более быстрого роста. Сложную задачу решает лечащий врач.
Наиболее сбалансированным продуктом питания для детей первого года жизни является грудное молоко матери. Грудное вскармливание оказывает уникальное биологическое и эмоциональное воздействие на здоровье как ребенка, так и матери. Поступающий с молоком матери комплекс биологически активных веществ не только обеспечивает защитные реакции организма, но и управляет развитием и дифференцировкой органов и тканей ребенка. Однако, процент детей, находящихся на искусственном вскармливании, довольно значителен и достигает к 4 месяцам жизни 40-50%, а к 6 месяцам возрастает в некоторых регионах до 60-80 %.
Смешанным называют вскармливание, когда ребенок, находящийся на грудном вскармливании (до введения прикорма ), не менее 15 суточного количества пищи получает в виде молочных смесей.
Искусственным вскармливанием можно считать такое, при котором количество женского молока в рационе ребенка составляет менее 13.
Вскармливание ребенка только донорским молоком следует относить к смешанному, так как при его пастеризации молоко теряет часть альбуминов, иммуноглобулинов, витаминов, а при неправильном сцеживании может иметь недостаточное количество жиров. Донорское молоко лучше использовать при докорме (недостаток молока у матери), при переходе ребенка на искусственные смеси (внезапное прекращение кормления ребенка грудным молоком матери). В этом случае в первую неделю питания 23 должно составлять донорское молоко и 13 – молочная смесь. Затем постепенно увеличивают долю смеси, доводя до необходимого от суточного количества.
Показанием для перевода на смешанное вскармливание ( введение докорма) является истинная гипогалактия (недостаток молока у матери). Признаками недостатка молока у матери является следующее: отсутствие молока в грудной железе после кормления при тщательном сцеживании, беспокойство ребенка после кормления, недостаточные прибавки массы тела, урежение мочеиспускания. В этих случаях в течение нескольких дней 2-3 раза проводят контрольное кормление (взвешивание ребенка до и после кормления, узнают количество высосанного им молока).
Докорм следует давать после прикладывания к груди из ложечки или из бутылочки с соской, имеющей расширение на конце. Отверстие в соске должно быть таким, чтобы при опрокидывании бутылочки смесь из нее вытекала каплями, а не струйкой. Во всех случаях надо стремится к улучшению лактации и отказу от введения смеси. Если в силу разных обстоятельств мать не может кормить ребенка грудью в течение суток, то важно сохранить не менее 3 кормлений грудью, иначе лактация угаснет полностью.
При переводе недоношенных детей на смешанное или искусственное вскармливание в первые 2-3 дня количество смеси составляет 5-10 мл в 1 кормление 1-3 раза в день. Далее количество смеси в рационе увеличивают до полной замены 1-2 кормлении (за 3-5 дней), а через 7 дней объем вводимого продукта может составлять до 50% рациона.
При необходимости, в течение следующей недели может быть осуществлен полный перевод недоношенного ребенка на искусственное вскармливание (при удовлетворительной переносимости продукта, физиологическом характере стула, адекватном сосании и отсутствии срыгиваний). Назначение препаратов-эубиотиков благотворно сказывается на переходе к искусственному вскармливанию.
В питании детей, родившихся раньше срока, должны использоваться только специализированые смеси, предназначенные для вскармливания недоношенных детей. Для смешанного и искусственного вскармливания лучше использовать адаптированные сухие смеси. Адаптация белкового компонента состоит во введении в смесь белков молочной сыворотки, которые больше приближены по аминокислотному составу к женскому молоку и образует в желудке более нежный сгусток, чем казеин. Адаптация жирового компонента состоит в замене молочного жира (частично или полностью) на натуральные масла (кокосовое, кукурузное, соевое, подсолнечное, пальмовое и др.). С помощью растительных масел в состав смеси вводятся среднецепочечные жирные кислоты (кокосовое масло), линолевая кислота (соевое масло). В составе смесей, как правило, имеются небольшие количества природных эмульгаторов (лецитина, моно- и диглицеридов), способствующих лучшему перевариванию жиров в просвете кишечника, и карнитин, улучшающий окисление жиров в тканях организма. Для адаптации углеводов в состав смеси вводят лактозу, нередко в сочетании с декстринмальтозой. Декстринмальтоза расщепляется и всасывается медленнее, чем лактоза, что обеспечивает более длительное поступление углеводов в организм ребенка.
Адаптированные смеси содержат все необходимые витамины, микро- и макроэлементы. В состав большинства адаптированных смесей имеется таурин, серосодержащая аминокислота, присутствующая в женском молоке в свободном виде.
Существуют также смеси («казеиновые формулы»), изготовленные на основе коровьего молока, основным белком которых является казеин. Преимущества таких смесей заключается в том, что они уменьшают количество срыгиваний у детей, вызывают чувство более полного насыщения, могут быть подвергнуты в случае необходимости тепловой обработке. К числу «казеиновых формул» относится смесь Нестожен (Нестле, Швейцария) и некоторые другие. Данные молочные продукты отличаются по составу от стандартных молочных смесей. В них содержится больше белка – 1,9 –2,4 гкг белка в 100 мл. Обязательным условием преобладание сывороточных белков над казеинами. Несколько выше энергетическая ценность продукта. В состав жирового компонента большинства продуктов входят среднецепочечные триглицериды. Углеводный компонент представлен, помимо лактозы, декстринмальтозой. Содержание витаминов, минеральных веществ и микроэлементов повышено.
В последние годы намечается тенденция к снижению белка в специализированных продуктах для недоношенных детей за счет улучшения качества белкового компонента, а именно – увеличение доли сывороточных белков и их гидролизата ( «Хумана-0-ГА»).
В некоторые продукты введены длинноцепочечные жирные кислоты, синтез которых из линолевой и линоленовой кислот у незрелых детей затруднен. Обязательными компонентами молочных смесей для недоношенных детей являются незаменимая аминокислота таурин и L-карнитин, участвующий в метаболизме жирных кислот.
При искусственном вскармливании недоношенных новорожденных следует пользоваться специализированными адаптированными смесями для маловесных детей, вплоть до момента достижения ими массы тела 2500г. Отмена любых специализированных продуктов осуществляется постепенно. Основным ориентиром служит прибавка в массе тела. Достижение весовой границы в 25000г не может служить абсолютным противопоказанием к дальнейшему использованию специализированных молочных продуктов, предназначенных для вскармливания недоношеных детей. В небольшом объеме такие смеси могут по необходимости применяться на протяжении нескольких месяцев. При этом обязательным является расчет рационов питания не только по калорийности, но и по содержанию в нем основных пищевых веществ (особенно белка). Необходимо отметить, что при использовании специализированных заменителей грудного молока для недоношенных детей не рекомендуется превышать калорийность рациона в 130 ккалкг массы тела.
Лишь при отсутствии возможности обеспечить недоношенного ребенка этими продуктами питания (которые предназначены исключительно для клинического применения) можно прибегнуть к вскармливанию новорожденного стандартными заменителями грудного молока. Стандартные смеси, предназначенные для вскармливания доношенных новорожденных, не могут считаться полностью адаптированными в питании детей, родившихся преждевременно. К первым продуктам относятся: сухие смеси «Энфалак», «Ненатал», «Фризопре», «Пре-Бона», «Пре-нан» («Алпрем») и некоторые другие. Жидкие (готовые к применению) продукты для вскармливания недоношенных детей представлены смесями: «Симилак спешл кэр» и «Пре-Туттелли». Все они содержат полноценные, легко усвояемые белки, а также, растительные иили молочные жиры, молочный сахар ( иногда с добавкой полимеров глюкозы), витамины и микроэлементы, соли железа и ряд эссенциальных витаминов. С середины 1980-х годов в эти смеси добавлены: таурин, инозитол, ряд следовых элементов (селен, марганец, иод и др.), карнитин и другие компоненты. В состав некоторых смесей входят среднецепочечные триглицериды. Последние годы предпринимаются попытки вводить в число ингредиентов и длинноцепочечные жирные кислоты. Целесооб- разность применения последних до сегодняшнего дня активно дискутируется.
Состав «частично адаптированных» смесей включает казеин и не содержит белков молочной сыворотки, в них не полностью сбалансирован жирно-кислотный состав, а в качестве углеводного компонента используется не только лактоза, но и также сахароза и крахмал. Такие смеси не следует назначать детям в первые 2 месяца жизни в связи с недостаточностью у них ферментов, расщепляющих полисахариды. К числу этих смесей относятся Малыш (Россия), Детолакт (Украина), Милумил, Милозан (Германия) и др.
В последние годы для питания детей 5-6 месячного возраста применяют так называемые «последующие формулы». В их названии или есть указание на возраст детей (НАН 6-12), или используется цифра 2 (2-полугодие жизни ): например, ХИПП-2.
При аллергии к коровьему белку используют безмолочные смеси на основе сои и высокогидролизные смеси с максимально расщепленным белком, например, Альфаре.
При непереносимости лактозы (молочный сахар) используют адаптированные молочные смеси без лактозы, где к названию смеси добавляют слово «безлактозная», а так же используют смеси на соевом белке или гидролизованные безлактозные смеси.
Современное профилактическое направление в питании детей раннего возраста позволило разработать продукты питания для здоровых детей из группы риска по развитию аллергических заболеваний: смеси с пониженным содержанием аллергенов. На упаковке смеси к названию добавляется указание, что смесь гипоаллергенная.
Способы приготовления сухих молочных смесей для кормления ребенка обычно указаны на коробке (пакете). Следует строго придерживаться правил приготовления смесей и их хранения.
Из сухих стандартных заменителей грудного молока в России распространены следующие смеси: «Энфамил-1», «Нутрилон», «Бона», Пилтти», «Туттелли», «Нан», «Фрисолак» и другие. Хорошо зарекомендовала себя жидкая смесь «Туттелли», не требующая приготовления.
Большинство отечественных смесей является лишь частично адаптированными, и применять их при вскармливании недоношенных детей крайне нежелательно, за исключением ацидофильной «Малютки».
Усвоению кисломолочных смесей, которые могут использоваться в питании недоношенных детей, способствует предварительное расщепление
белков, свертывание в виде мелких хлопьев, а также наличие молочной кислоты. Состав кефира, основанного на цельном коровьем молоке, не позволяет рекомендовать его использование в связи с повышенным содержанием азотистых веществ и высокой осмотической активностью. В дальнейшем кефир может использоваться в соответствующие сроки в качестве прикорма.
При вскармливании недоношенных детей необходимо обеспечить своевременное введение прикорма и дополнительных продуктов питания. Продукты прикорма недоношенным детям вводятся приблизительно в те же сроки, что и доношенным, или на две недели раньше. Поскольку для маловесных детей, получивших массивную терапию, характерны дисбиотические изменения и различные нарушения моторики желудочно-кишечного тракта, очередность введения продуктов имеет свои особенности.
Первый прикорм доношенным детям вводится в 6 мес, в некоторых случаях с 4-х месяцев, в виде овощного пюре. Второй прикорм доношенным вводится в 7 месяцев в виде каши.
Каши недоношенным вводятся раньше, чем овощные пюре (особенно при наличии у ребенка гипотрофии и железодефицитной анемии), но не ранее чем с 4-месячного возраста.
Предпочтительным является использование каши промышленного производства. Крупы в таких продуктах экологически чистые, легче усваиваются, так как подвергнуты специальной обработке и обогащены витаминами и минеральными веществами. Введение начинается с безглютеновых (гречневой, кукурузной, рисовой) и безмолочных каш в количестве 1 чайной ложки. Они разводятся теми адаптированными молочными смесями, которые в данное время получает ребенок. В состав каш не должны входить какие-либо добавки (фруктовые, сахар и др.). Необходимо соблюдение этапности в повышении концентрации вводимых в рацион каш, начиная с 5%-ных, затем – 7-8%-ных, а впоследствии – 10%-ных. В каши в дальнейшем добавляют растительное ( подсолнечное или оливковое) масло, а затем сливочное в количестве 3-4 г на одну порцию.
Второй прикорм вводится в виде овощного пюре ( с добавлением растительного масла ) в 5-6 месяцев.
При тенденции к развитию у недоношенных железодефицитной анемии мясо может вводиться с 5-6-месячного возраста, учитывая максимальное усвоение из него железа. Мясное пюре (говядина, свинина) вводятся с 10 г за один прием и не чаще 2-3 раз в неделю. С 7-месячного возраста ребенок ежедневно получает мясное пюре, количество которого возрастает с 10г до 40г (к 8 месяцам), а к 12-месячному возрасту – до 50 г в день.
Сваренный вкрутую желток, предварительно растертый в небольшом количестве грудного молока или смеси, вводится в питание доношенного после 6 месяцев, а недоношенному – с 3-4-месяцев. Начинают с небольшого количества и доводят до 12 штуки в день. При наличии признаков непереносимости продукта желток куриного яйца заменяют перепелиным.
В эти же сроки вводят и творог с 5 грамм, который разводится грудным молоком или смесью и дается в отдельное кормление. Его количество составляет около 10г на протяжении первого месяца после введения, через месяц – возрастает до 20г, а затем увеличивается на 5 г ежемесячно пока не составит 50г. Творог может назначаться после 6 месяцев, если дефицит белка в первом полугодии восполняется за счет использования высокобелковых смесей, предназначенных для вскармливания недоношенных детей, что является предпочтительным.
Доношенным детям соки и фруктовые пюре вводятся в возрасте от 6 до 7 месяцев, начиная с сока из яблок по 5 - 10 мл и увеличивая к году до 80-100 мл.
Недоношенным детям соки и фруктовые пюре вводят после 6 месяцев. Первым вводится, как правило, фруктовое пюре без сахара промышленного производства, поскольку его раздражающее воздействие минимально, особенно по сравнению со свежеприготовленными соками. Начинают с минимального количества и доводят до 80-100 мл к году. Затем, при хорошей переносимости, назначаются соки с 3-5 капель и доводя к году до 100мл.
С восьмого месяца жизни рацион недоношенного ребенка дополняют хлебом или несладким печеньем. В этом же возрасте в питание можно вводить овощной суп от 5 мл до 40-50 мл в день. Мясной бульон и протертый суп на мясном бульоне вводятся в питание в возрасте 1 года и старше.
Введение третьего прикорма (кефир и/или цельное молоко) возможно в возрасте 8-9 месяцев, который заменяет одно кормление в течение дня.
Таким образом, по достижении ребенком определенного возраста (5-6 мес.) грудное молоко уже не в состоянии удовлетворять все его потребности в основных пищевых ингредиентах пищи («критический период при кормлении грудным молоком»). В этот период жизни возникает необходимость введения в рацион продуктов, содержащих большие количества жиров, углеводов, минеральных веществ, витаминов.
Введение густого прикорма обусловлено неудовлетворенностью ребенка получаемым объемом молока и состоянием его физиологической зрелости. В связи с этим предлагается ориентироваться на следующие признаки готовности ребенка к введению прикорма:
Не все перечисленные признаки могут иметь место при достижении ребенком календарного возраста 5-6 месяцев. В этом случае проводят подготовку ребенка путем пробного введения небольших количеств густой пищи – тестирующий прикорм. В качестве тестирующего («обучающего») прикорма используют тертое яблоко или фруктовое пюре без сахара. После того как ребенок высосал некоторое количество молока, на среднюю часть языка вводится небольшое количество указанного продукта. При хорошем глотании и отсутствии каких-либо нежелательных реакций (например, аллергической реакции) количество густой пищи постепенно увеличивают и дают ее перед кормлением грудным молоком (вторым грудным кормлением).
Тестирующий прикорм начинают проводить с 4,5-5 месяцев и в течение 3 недель дают по 5-20 г. После этого быстро наращивают количество прикорма до 100-150 г в виде какого-либо фруктового или овощного, приготовленного без соли и сахара. Вместо овощей можно использовать каши (рисовую, кукурузную, гречневую и др.).
Постепенная замена грудных кормлении (или кормлений адаптированными смесями) на прикормы должна проводиться в течение 4,5-5 мес.
Своевременное введение прикорма – залог успешного выхаживания недоношенного ребенка, особенно с экстремально низкой массой тела, обеспечивает ему гармоничное психофизическое развитие.
Изложенные принципы вскармливания – это только схема, а в каждом конкретном случае необходимо учитывать индивидуальные особенности ребенка, состояние его здоровья и советы врача, наблюдающего за ребенком.
В настоящее время придается огромное значение профилактике аллергических заболеваний и обозначается данная проблема как одна из актуальных современных задач на пути снижения заболеваемости ими. Профилактическая программа включает в себя первичную, вторичную (меры, направленные на предупреждение развития обострений болезни) и третичную (меры, направленные на предотвращение неблагоприятных исходов аллергических заболеваний у больных с тяжелым течением) профилактику. Первичная профилактика – комплекс мер, предупреждающих возникновение аллергических заболеваний у детей с высоким риском развития аллергии. Она складывается из антенатальной (до рождения) и постнатальной (на первом году жизни ребенка) профилактики.
Отечественные и зарубежные исследователи указывают на возможность внутриутробной сенсибилизации плода к пищевым и другим аллергенам уже в антенатальном периоде. Чаще всего это связано с употреблением беременной женщиной коровьего молока и высокоаллергенных продуктов в чрезмерном количестве. Предполагается, что антиген может проникнуть через плаценту в организм плода в комплексе с антителами матери (иммуноглобулины Е). Материнскому иммуноглобулину Е принадлежит ведущая роль в новой концепции сенсибилизации плода в антенатальном периоде. С другой стороны, из-за высокой проницаемости кожи плода антиген может проникнуть в его организм также через амниотическую жидкость, легкие или кишечник. Однако, значение данных механизмов еще изучаются.
Основные принципы профилактики пищевой аллергии у ребенка:
Если у будущей мамы имеются указания на проявления аллергии у близких родственников или у нее самой, то целесообразно соблюдать гипоаллергенную диету. Характеристика гипоаллергенной диеты заключается в исключении продуктов, обладающих повышенной сенсибилизирующей активностью, содержащие пищевые добавки (красители, консерванты, эмульгаторы), а также блюда со свойствами неспецифических раздражителей желудочно-кишечного тракта.
Исключаются высокоаллергенные продукты – рыба, морепродукты, икра, бульоны, острые, соленые, жареные блюда, консервы, копчености, ветчина, сосиски, пряности, яйца, острые и ферментированные сыры, горчица, перец, из овощей – редька, болгарский перец, квашеная капуста, маринованные огурцы и другие маринады, грибы, орехи, фрукты и ягоды ярко-красной и оранжевой окраски, а также киви, ананасы и авокадо, газированные напитки, пиво, квас, кофе, какао, мед, жевательная резинка, продукты, содержащие красители и консерванты.
Ограничиваются: манная крупа, макаронные изделия, хлебобулочные и макаронные изделия из муки высшего сорта, кондитерские изделия, сладости, сахар, соль, цельное молоко и сметана (дают только в блюдах), йогурты с фруктовыми добавками, баранина, куры, ранние овощи (при условии обязательного предварительного вымачивания), морковь, свекла, лук, чеснок, из фруктов и ягод – вишня, слива, черная смородина, бананы, брусника, клюква, отвар шиповника.
Рекомендуется: кисломолочные продукты, йогурты без фруктовых добавок, неострые сорта сыра, постное мясо ( в отварном, тушеном виде, а также в виде паровых котлет), крупы –гречневая, рисовая, овсяная, из овощей – все виды капусты, кабачки, патиссоны, светлая тыква, стручковая фасоль, зеленый горошек, из фруктов – зеленые и белые яблоки, груши, светлые сорта черешни и сливы, белая и красная смородина, крыжовник. Чай без ароматизаторов. Разрешается топленое сливочное масло, рафинированное растительное масло. Хлеб пшеничный 2-го сорта, ржаной. Напитка – чай, компоты, морсы.
Профилактика пищевой аллергии у детей из групп риска, находящихся на естественном вскармливании.
Первичная:
1. Продолжительное естественное вскармливание .
2. Соблюдение гипоаллергенной диеты матерью.
Вторичная: (когда ребенок уже болен):
Профилактика пищевой аллергии у детей на искусственном вскармливании.
При неотягощенном аллергоанамнезе:
При отягощенном аллергоанамнезе:
К высокоаллергенным продуктам относятся яйца, орехи, мед, рыба, морепродукты, икра, грибы, овощи и фрукты с яркой окраской, шоколад, кофе, какао, цитрусовые, бульоны, консервы, копчености, пряности. Аллергенным продуктом может быть сыр, молоко, мясо. Исключаются из питания беременной женщины и кормящей матери продукты, содержащие консерванты, газированные напитки, продукты, содержащие гистаминолибераторы – квашеная капуста, ферментированные сыры, ветчина, сосиски, пиво.
На первом году жизни дети из группы риска по развитию аллергических заболеваний должны находится на естественном вскармливании. Грудное молоко содержит компоненты гуморального и клеточного иммунитета и обеспечивает защиту ребенка не только от пищевых антигенов, но и от инфекции дыхательного и желудочно-кишечного тракта. Сохранение грудного вскармливания, хотя бы до 4-6 месяцев жизни существенно уменьшает риск возникновения в последующем пищевой аллергии у ребенка. Прикорм таким детям вводится не ранее 6-го месяца жизни.
У детей группы высокого риска клинические проявления пищевой аллергии можно предотвратить или снизить ее интенсивность, избегая введения высокоаллергенных продуктов в рацион питания ребенка первых лет жизни. Введение коровьего молока или молочных смесей запрещается полностью до 1 года. До 2-х лет из питания ребенка исключаются яйца, до 3-х лет – рыба и орехи.
Необходим регулярный контроль за рациональностью и правильностью расчета питания, который осуществляет медицинский персонал. Традиционно к основным критериям полноценности питания относятся показатели физического развития (динамика массы тела ). Массу тела при рождении ребенка необходимо оценивать в комплексе с имеющейся длиной тела и окружностью головы для исключения врожденной гипотрофии или задержки внутриутробного развития. Для этого в России пользуются таблицами Г.М.Дементьевой и соавт, характеризующим внутриутробное развитие плодов различного гестационного возраста.
Основное внимание при оценке показателей физического развития придается значениям прибавки в массе тела за месяц, а также, средней ежедневной прибавке массы. При этом необходимо учитывать более интенсивные процессы развития недоношенных детей по сравнению с доношенными сверстниками. Считается, что большинство преждевременно родившихся детей в возрасте около 2 лет достигают уровня физического развития, сопоставимого с показателями доношенных. В первые два месяца жизни адекватной следует признать прибавку в массе тела из расчета 10 – 15 гкг веса при рождении.
Помимо ежедневного расчета питания на первом месяце жизни, следует регулярно осуществлять расчет потребления основных нутриентов и энергии на 1 кг массы тела (не реже 1 раза в месяц), что проводится медицинским персоналом в стационаре или поликлинике.
При оценке адекватности питания недоношенных детей важное значение имеют некоторые гематологические показатели (содержание гемоглобина, эритроцитов, гематокрит), а также состояние белкового обмена (общее содержание белка в сыворотке крови, соотношение фракции альбуминов и глобулинов ).
Таким образом, рациональное вскармливание недоношенных детей базируется на знании их анатомо-физиологических особенностях и уровней обменных процессов и строится с учетом современных технологий.
www.nmclinika.ru
Число кормлений недоношенного ребенка определяется его массой, состоянием, степенью функциональной зрелости. Наиболее часто недоношенным детям назначается 7-8-разовое кормление с ночным перерывом в 6 часов.
При глубокой недоношенности и заболеваниях ребенка количество приемов пищи может быть увеличено до 10. Когда масса тела недоношенного ребенка достигает 3,5-4 кг (в возрасте 2-3 месяцев), его можно переводить на 6-разовое кормление.
При определении количества пищи обычно исходят из индивидуальных особенностей ребенка, массы тела при рождении, общего состояния.
Обычно в первый день жизни недоношенный ребенок за 1 кормление получает 5-10 г молока, на второй день- 10-15 г, на третий день- 15-20 г. В течение последующих 10 дней объем пищи, необходимый для недоношенного ребенка, может быть ориентировочно рассчитан по формуле Роммеля: V = n+10, где V - количество молока (в мл) на каждые 100 г массы тела ребенка, а n - число дней жизни.
Например, если ребенок имеет массу тела на пятый день жизни 2000 г, то количество пищи на сутки должно составлять (5+10) Х20 = 300 г. Тогда в одно кормление при 7-разовом питании ребенок получит 43 г. В дальнейшем суточный объем пищи должен составлять 1/5 массы его тела.
Однако при расчете питания по формуле Роммеля получаются несколько завышенные количества пищи. Поэтому более правилен метод расчета питания по калорийности, который в основном и применяется в педиатрии. Простым представляемся нам метод расчета, при котором недоношенный ребенок будет получать в первый день 35 ккал/кг с ежедневным увеличением калорийности на 5 ккал/кг с тем, чтобы к концу первой недели получаемая им калорийность пищи составляла 70 ккал/кг, а к концу второй-140 ккал/кг в сутки.
Если состояние ребенка не позволит столь быстро «наращивать» темпы суточной калорийности, то к концу второй недели можно будет достичь лишь 105-115 ккал, продолжая повышать суточную калорийность до 130-140 ккал к концу месяца. Дальнейшее увеличение калорийности будет зависеть от кривой массы ребенка.
С двухмесячного возраста расчет по калорийности проводится с учетом массы тела при рождении. Детям, имевшим при рождении массу более 1500 г, калорийность снижается до 130-135 ккал/кг массы.
У детей, родившихся с массой тела 1000-1300 г, до 3-месячного возраста калорийность пищи должна составлять 140 ккал/кг, а в 4-5 мес-130 ккал/кг. При этом учитываются общее состояние ребенка, способность усваивать пищу, интенсивность нарастания массы тела.
Например, ребенок к 8-му дню жизни достиг 2300 г. В этом возрасте на 1 кг массы тела он должен получать 80 ккал, что составит 260 мл молока в сутки, так как в 100 мл женского молока содержится 70 ккал. При 7-разовом кормлении ребенок получит в одно кормление 37 мл.
Большинство авторов считает грудное вскармливание основным видом вскармливания недоношенных детей. Однако в первую очередь организм ребенка должен быть обеспечен необходимым для него количеством жидкости. Уже в первые сутки ребенок должен получать 20-40 мл жидкости на 1 кг массы тела.
В дальнейшем потребность ребенка в жидкости возрастает, достигая к 4-7му дню 100-160 мл/кг в сутки, а к концу 2-й недели- 150-200 мл/кг в сутки. С начала кормления ребенка молоком последнее включается в расчет жидкости. Сама по себе жидкость, вводимая ребенку, призвана обеспечить его солями и глюкозой (сахарозой) для предупреждения развивающейся вскоре после рождения гипогликемии. Поэтому ребенку назначают смесь равных количеств 5 % раствора глюкозы с раствором Рингера (Natrii chloridi 0,45; Natrii hydrocar- bonati, Calcii chloridi, Kalii chloridi 0,5; Aq. dest. ad 500,0) или смесь 5 % раствора глюкозы с изотоническим раствором хлорида натрия.
Нетрудно рассчитать, что в первом варианте ребенок с массой в 1 кг получит в 1-е сутки 20 мл жидкости, которая обеспечит ему 0,5 г глюкозы, 1,56 ммоль Na+, 0,03 ммоль К+ и 0,02 ммоль Са++. Эта жидкость должна вводиться ребенку каждые 3 ч по 3-5 мл в зависимости от его массы тела. В последующие дни количество вводимой жидкости увеличивают и только с введением в пищу молока количество растворов Рингера и глюкозы соответственно уменьшают.
В этот период ребенка поят растворами в промежутках между кормлениями и во время ночного перерыва. При недостаточной прибавке массы тела авторы считают необходимым с 3 недель проводить коррекцию питания по белковому компоненту. С этой целью к грудному кормлению добавляют продукты с большим содержанием белка (кефир, творог). Е. Ч. Новикова считает, что недоношенному ребенку с конца первого месяца жизни можно назначать кефир, творог в количестве 2 % от суточного объема пищи.
В связи с необходимостью коррекции грудного вскармливания по белковому компоненту часть исследователей отдает предпочтение искусственному вскармливанию. Свое мнение они основывают на результатах клинических наблюдений, когда при вскармливании недоношенных детей смесями - «заменителями женского молока» - отмечалась лучшая прибавка массы тела, чем при грудном вскармливании. Очевидно, это связано с тем, что в смесях содержится больше белка, чем в грудном молоке.
Отсюда встает основной вопрос: какова же потребность в основных пищевых веществах и особенно в белке недоношенного ребенка? Рекомендации по потребности в белке недоношенных детей чрезвычайно вариабельны. Одни исследователи считают для недоношенного ребенка достаточным 2-3 г/кг белка, другие авторы приводят более высокие количества-5-6 г/кг.
Детальные исследования с использованием показателей азотистого обмена были проведены у недоношенных детей, получавших питание с различным содержанием белка. На основании этих исследований было установлено, что при естественном вскармливании наиболее благоприятные показатели азотистого обмена обеспечиваются при введении с пищей белка: в возрасте до 2 недель - 2,0-2,5 г/кг, до месяца- 2,5-3,0 г/кг, старше месяца - 3,0-3,5 г/кг.
При искусственном вскармливании с использованием адаптированных молочных смесей (например, «Малютка») количество белка в возрасте до 2 недель составляет 2,5-3 г/кг, до месяца - 3-3,5 г/кг и старше месяца - 3,5-4,0 г/кг. При таком количестве белка усвояемость азота организмом была высокой и колебалась от 91,34± 1,67 до93,0±2,4 %.
При искусственном вскармливании без использования адаптированных молочных смесей количество белка на 1 кг массы может доводиться до 4,0-4,5 г/кг.
Некоторую ясность в этот вопрос внесла работа D. Margies и К. Jahrig, которые изучили толерантность детей I и II степеней недоношенности к повышенным пищевым нагрузкам (55 ккал в 80 мл при 1,9 г белка в первый день жизни) при достижении к 6-му дню 200 ккал в 206 мл при 4,8 г белка с сохранением этих параметров до 10-го дня.
«Гипералимеитированные» дети по сравнению с детьми контрольной группы были более вялыми и менее активными. Хотя контрольная группа и уступала вначале в прибавках массы тела, но дети были более активно сосущими и более оживленными. Спустя 2-3 недели они догоняли своих «гипералиментированных» сверстников. Таким образом, гипералиментация не только не имеет преимуществ, но и создает, судя по осложнениям, реальную угрозу перекорма.
Белки в рационе недоношенных детей обычно рассчитываются на долженствующую массу тела.
sevia.ru