Содержание
причины, риски, рекомендации по лечению и профилактика
- Общие сведения
- Чем опасен кашель при беременности
- Причины и симптомы
- Причины кашля, типичные для беременных женщин
- Лечение кашля у беременных
- Общие рекомендации
- Профилактика
Беременные женщины из-за нагрузки на организм и ослабленной иммунной системы переносят простуду и ОРВИ сложнее. Это происходит из-за невозможности принимать некоторые лекарственные препараты для быстрого снятия симптомов, а также из-за влияния самих симптомов на организм беременной женщины.
Кашель как сопутствующий симптом простудных заболеваний провоцирует сокращение брюшных, грудных и спинных мышц. Это повышает вероятность развития тонуса матки. Если у беременной женщины диагностируется кашель с трудноотделяемой мокротой, назначить препарат для лечения может только врач. Чаще всего это отхаркивающие средства растительного происхождения.
Общие сведения
Вирусы простуды в основном поражают слизистые оболочки носа и глотки, а также верхние дыхательные пути. Кашель, возникающий при поражении верхних дыхательных путей, делится на продуктивный и непродуктивный.
- продуктивный кашель возникает из-за простуды (гриппоподобная инфекция), бронхита или аллергического заболевания. Сопровождается образованием большого количества отделяемой слизи;
- непродуктивный кашель (сухой кашель) возникает в результате воспаления гортани, трахеи или слизистой оболочки бронхов, а также раздражения инородными частицами (пылью или пыльцой). Во время кашля слизь и мокрота не отделяются.
По форме кашель делится на острый и хронический. Острый кашель длится менее 4 недель и обычно вызван инфекцией или переохлаждением. Хронический кашель длится более 4 недель и может быть вызван рецидивирующими респираторными инфекциями.
Чем опасен кашель при беременности
- 1-й триместр.
 У плода формируется нервная и сосудистая система, естественный барьер в виде плаценты пока не сформировался, поэтому поражение внутриутробной инфекцией чревато патологиями плода.
У плода формируется нервная и сосудистая система, естественный барьер в виде плаценты пока не сформировался, поэтому поражение внутриутробной инфекцией чревато патологиями плода. - 2-й триместр. Формируется плацента, и ОРВИ могут затормозить данный процесс. Кашель вызывает сильную нагрузку на органы малого таза, что провоцирует отслойку плаценты. Характерные признаки — тянущая боль в нижней части живота, кровотечение. Подача кислорода и питательных веществ прекращается, это приводит к гипоксии. При этом кратковременная гипоксия (5–10 секунд) не наносит вреда.
- 3-й триместр. Продуктивный кашель может привести к разрыву околоплодного пузыря, преждевременным родам, кровотечению. Кашель, сопровождающийся высокой температурой, провоцирует старение плаценты.
Кроме этого, любой симптом ОРВИ — это дополнительный стресс для будущей матери. Постоянное чувство дискомфорта, опасения за здоровье ребенка способствуют выработке кортизола. Гормон стресса, в свою очередь, активизирует работу сердца, провоцирует спазм сосудов, что при длительном воздействии на организм повышает риск гипоксии плода.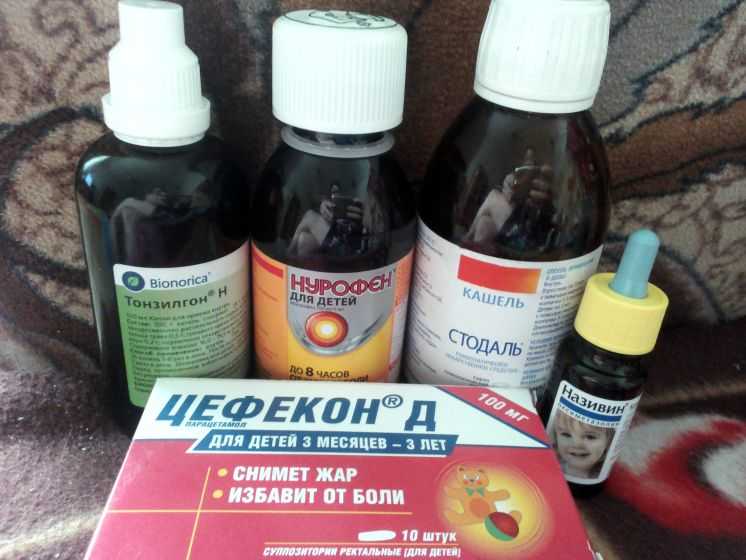
На фоне перенесенного матерью простудного заболевания у ребенка возможны слабый иммунитет, нервозность, небольшой вес. Согласно медицинским наблюдениям, в период гестации более всего распространены вирусные заболевания — до 85 % случаев. На долю бактериальных заболеваний приходится до 15 % случаев. Частые возбудители — аденовирусы, стрептококки, коронавирусы, энтеровирусы, риновирусы.
Причины и симптомы
Характер кашля помогает специалисту установить его причину и поставить предварительный диагноз.
- грипп — кашель сухой, слизистые выделения иногда гнойного цвета появляются через несколько дней. Кашель сопровождается сильными головными и мышечными болями, высокой температурой и общей слабостью;
- бронхит — резкий спазмический кашель с сокращением мышц живота. Сильный кашель может вызвать рвотный рефлекс. Присутствуют болезненные ощущения в области груди. Кашель обостряется при холодном или сухом воздухе;
- аллергический кашель — проблема, с которой сталкиваются беременные на фоне гормональных изменений.
 Контакт с аллергеном провоцирует приступы удушья. Выделения слизистого характера и практически отсутствуют;
Контакт с аллергеном провоцирует приступы удушья. Выделения слизистого характера и практически отсутствуют; - ринит и фарингит сопровождаются ночным сухим кашлем. В редких случаях болит голова и область под глазами;
- плеврит — острая грудная боль, отдышка, высокая температура, которая практически не сбивается, частый сухой кашель;
- корь — изнуряющий кашель и сыпь на кожных покровах.
Причины кашля, типичные для беременных женщин
- Сухость в помещении, которая способствует повышению чувствительности слизистых. Это приводит к учащению позывов к кашлю. Эта проблема чаще встречается в зимние месяцы в сильно отапливаемых помещениях.
- Вазомоторный ринит при беременности — это насморк, вызванный не вирусами, а гормональными изменениями. При заложенном носе больные чаще дышат через рот, что приводит к пересушиванию слизистой, что, в свою очередь, приводит к раздражению горла.
- Изжога — типичная жалоба.
 Приступы кашля возникают в лежачем положении, когда кислота поступает из желудка обратно в пищевод, раздражая чувствительную слизистую горла, а затем происходит позыв к кашлю.
Приступы кашля возникают в лежачем положении, когда кислота поступает из желудка обратно в пищевод, раздражая чувствительную слизистую горла, а затем происходит позыв к кашлю. - Сердечный кашель наблюдается после чрезмерной физической нагрузки и как следствие сердечной недостаточности. Кровь застаивается, в легких образуется отек, что раздражает дыхательные рецепторы и провоцирует кашель.
Лечение кашля у беременных
Ввиду деликатности положения и риска осложнений большинство препаратов и профилактических мер для беременных женщин не рекомендовано. Если болезнь проходит в легкой форме и не требует приема антибиотиков, то можно ограничиться общими рекомендациями, предварительно посоветовавшись с врачом.
Консультация у лечащего врача требуется в качестве превентивной меры перед началом лечения для установления возбудителя кашля. Подбор лекарств проходит с учетом их тератогенности — степени токсичности лекарства по отношению к эмбриону.
Средства от кашля делятся на две главные группы: противокашлевые и отхаркивающие. Их одновременный прием недопустим. Противокашлевые, периферически или центрально воздействуют на рецепторы и центр кашля, блокируя позыв к кашлю. Отхаркивающие делятся на:
- муколитики, которые разжижают мокроту и помогают ее выведению;
- препараты, которые активизируют кашлевый и рвотный центры в головном мозге путем раздражения нервных окончаний и тем самым стимулируют процесс отхаркивания;
- препараты, увеличивающие количество легочного сурфактанта (назначаются при сухом кашле и хрипах в бронхах).
Кроме лекарственных препаратов беременным рекомендуются средства для полоскания носоглотки. Они рассчитаны на местное действие, в кровь не всасываются и не вызывают осложнений у плода.
Беременным женщинам можно принимать леденцы от кашля и боли в горле, использовать спреи местного действия с противовоспалительным или противомикробным эффектом. Даже при высокой концентрации в пищеварительную систему попадает лишь малая доза.
Даже при высокой концентрации в пищеварительную систему попадает лишь малая доза.
Ингаляции небулайзером способствуют улучшению секреции и выводу мокроты. Аппарат запрещено использовать при высокой температуре.
Общие рекомендации
- Влажность воздуха в помещении должна составлять 65–70 %. Такой уровень влажности комфортен для организма, препятствует пересыханию слизистой, снижает скорость развития патогенов. Влажная уборка уменьшает риск контакта с аллергенами (пыльцой, пылью, шерстью домашних животных).
- Комнату необходимо регулярно проветривать, не менее двух раз в день. Свежий воздух снижает концентрацию вируса в воздухе. Температуру в комнате рекомендуется поддерживать на уровне 22 градусов.
- Необходимо пить достаточное количество жидкости, чтобы разжижение мокроты проходило естественным образом.
- Рекомендован постельный режим, особенно в первые 3–4 дня после появления симптомов.
Профилактика
- Не рекомендуется посещать многолюдные места, особенно в период сезонных эпидемий гриппа.

- Следует ограничить контакты с больными людьми.
- На регулярной основе необходимо использовать средства для увлажнения слизистой носа.
- После посещения общественных мест важно тщательно обрабатывать руки антибактериальными средствами.
- Необходимо носить марлевую повязку при посещении медицинских и других общественных учреждений.
- Пользоваться нужно только личными домашними приборами и средствами гигиены для исключения передачи микробов бытовым путем.
лечение, симптомы у детей и взрослых, что это за болезнь
Лечением данного заболевания занимаются Пульмонолог, Инфекционист
Информация, представленная на странице, не должна быть использована для самолечения или самодиагностики. При подозрении на наличие заболевания, необходимо обратиться за помощью к квалифицированному специалисту. Провести диагностику и назначить лечение может только ваш лечащий врач.
- Причины
- Коклюш у детей и взрослых
- Классификация
- Симптомы коклюша
- Осложнения
- Методы диагностики
- Лечение коклюша
- Профилактика
Что такое коклюш?
В детском возрасте особую опасность представляет коклюш – это острая инфекция, которую провоцируют бактерии группы бордетелл.
Среди ключевых проявлений выделяются длительное поражение дыхательных путей, из-за чего на протяжении 6-8 недель подряд возникает сильный кашель в виде специфических приступов – реприз. Ранее эту инфекцию за длительность проявлений называли стодневным кашлем. Коклюш особенно опасен у детей раннего возраста, до года может приводить даже к летальным исходам, а у взрослых приводит к длительному атипичному кашлю.
Причины
Возбудителем инфекции является бактерия – коклюшная палочка (по латыни Bordetella pertussis). Организм реагирует раздражением дыхательных путей и длительным воспалением на антигены и токсины, выделяемые этим микробом. Сама коклюшная палочка неустойчива к внешним факторам, чувствительна к ультрафиолету и средствам дезинфекции Источник:
Коклюш у взрослых. Егорова О.А. FORCIPE, 2021. с.356.
Болеют только люди, источником бактерий могут быть больные коклюшем взрослые, подростки или дети, носители, у которых нет симптомов. Важно знать, как передается болезнь: с частицами слизи и слюны из носоглотки и дыхательных путей при тесном общении, кашле, крике, чихании. Особенно опасны носители инфекции – они не болеют сами, но могут распространять бактерии окружающим. Чаще заражаются в семьях или детских коллективах, поскольку нужен достаточно тесный и длительный контакт.
Особенно опасны носители инфекции – они не болеют сами, но могут распространять бактерии окружающим. Чаще заражаются в семьях или детских коллективах, поскольку нужен достаточно тесный и длительный контакт.
Коклюш у детей и взрослых
Если ребенок или взрослый не имеет иммунитета к коклюшу, он заболеет с вероятностью до 90%. Особенно часто регистрируются вспышки в холодное время года. Тяжелее всех болеют дети до 4-5 лет, у них инфекция протекает в ее классическом виде. У взрослых и подростков обычно проявляется затяжной кашель, имеющий характер приступов, но без типичных реприз и рвоты. Нередко это заболевание принимают за другие виды болезней и не выявляют, лечат как бронхит или ларингит, трахеит Источник:
Коклюш: эпидемиология, биологические свойства Bordetella pertussis, принципы лабораторной диагностики и специфической профилактики. Тюкавкина С.Ю., Харсеева Г.Г. Эпидемиология и инфекционные болезни, 2014. с.50-58.
Классификация
Существует несколько видов классификации коклюша в зависимости от определенных критериев. По степени тяжести можно выделить:
По степени тяжести можно выделить:
- легкое течение с типичными репризами, частота которых не превышает 15-ти в сутки;
- среднюю тяжесть заболевания – приступы кашля с репризами возникают с частотой от 15 до 25 за сутки;
- тяжелое течение – частота реприз превышает 25 в сутки, приступы кашля могут возникать каждые 15-20 минут.
Исходя из формы инфекции, можно выделить:
- Типичный коклюш с характерными приступами спазматического кашля (репризами), поэтапным развертыванием и угасанием симптомов.
- Атипичную форму коклюша – это нетипичные кашлевые приступы или легкое покашливание, нет классической смены периодов заболевания. Период кашля не превышает 50 суток, составляя в среднем около месяца. Сам кашель по характеру сухой, навязчивый, с напряжением лица. Приступы чаще возникают ночью, усиливаются ко второй неделе. На фоне волнения, плача ребенка могут возникать единичные типичные приступы, либо они проявляются при наслоении вторичных ОРВИ.
 При данной форме болезни обычно возникает высокая температура, но местные симптомы выражены слабо.
При данной форме болезни обычно возникает высокая температура, но местные симптомы выражены слабо.
Все признаки коклюша по этапности развития можно разделить на стадии:
- Период инкубации длится примерно от 3 до 14 дней. Никаких симптомов не проявляется, жалоб нет.
- Катаральный период длится примерно 10-13 дней. Симптомы напоминают обычные ОРВИ, нет характерных проявлений, есть только общие признаки.
- Период пароксизмов или спазматический этап (длится до 4-6 недель). Все проявления резко выражены, приступы возникают несколько раз в день, признаки нарастают, достигают своего пика и затем идут на спад.
- Период выздоровления (обратное развитие симптомов) – кашлевые приступы становятся все менее частыми, общее состояние улучшается. В раннем периоде реконвалесценции кашель еще сохраняется, он длится до 8 недель, в позднем периоде восстанавливается целостность дыхательных путей Источник:
Коклюш на современном этапе. Николаева И. В., Шайхиева Г.С. Вестник современной клинической медицины, том 9, вып.2, 2016. с.25-29.
В., Шайхиева Г.С. Вестник современной клинической медицины, том 9, вып.2, 2016. с.25-29.
Симптомы коклюша
На основании того, как проявляется инфекция, выделяют типичные симптомы, которые, так или иначе, выявляются у любого ребенка. С момента попадания коклюшной палочки до первых проявлений может пройти до двух недель. На протяжении этого времени у больного нет никаких жалоб, но к концу периода инкубации ребенок или взрослый становится заразным для окружающих. Это связано с тем, что накопленные коклюшные палочки начинают активно выделяться из организма при кашле, чихании, плаче, крике. Болезнь начинается постепенно, температура повышается незначительно, синдром интоксикации выражен слабо.
Постепенно по мере того, как развивается заболевание, начинают проявляться следующие признаки:
- респираторная симптоматика – легкий насморк со слизистым отделяемым, кашель;
- синдром интоксикации умеренный, типична субфебрильная температура, кратковременного характера.
 Если вдруг появляется высокая температура, нужно искать осложнения, включая пневмонию.
Если вдруг появляется высокая температура, нужно искать осложнения, включая пневмонию.
Заболевание начинается с легкого насморка, но постепенно кашель не уменьшается, а нарастает. К концу второй недели кашель приобретает характер мучительного, имеет вид приступов с развитием типичных реприз, включающих затрудненный вдох и временные остановки дыхания. Репризы имеют форму множественных кашлевых толчков, которые завершаются глубоким судорожным вдохом, который сопровождается типичным звуком – «петушиным криком». На фоне кашлевого приступа лицо ребенка синеет, при кашле язык высовывается и направлен вверх, возможны надрывы уздечки и кровоизлияния на коже век и в области склеры. Каждый приступ включает в себя от 2-3 до 15 реприз. Нередко приступы завершаются рвотой с отхождением маленького комочка мокроты.
Если приступы частые, страдает аппетит и сон, ухудшается общее состояние, теряется вес, возможно отставание в нервно-психическом развитии. Особенно это опасно для детей первого года жизни. Если врач прослушает легкие, слышно жесткое дыхание, без хрипов.
Если врач прослушает легкие, слышно жесткое дыхание, без хрипов.
Осложнения
Если иммунитет ребенка функционирует полноценно, он получает полный комплекс лечебных мероприятий, осложнения бывают редко. Среди ключевых осложнений инфекции могут выделяться:
- проблемы с легкими, включая пневмонию и плеврит;
- отит с формированием глухоты и разрывом перепонки;
- кровотечения из носа, кровоизлияния в область сетчатки и мозга;
- пупочные, паховые грыжи;
- приступы судорог, развитие эпилептических припадков;
- неврозы.
Методы диагностики
Основа диагностики – это классические репризы или атипичные приступы кашля, которые возникают через 2-3 недели после контакта с кашляющими людьми. Но подтвердить инфекцию может только определение самой бордетеллы или антител к ней. Помочь в этом могут:
- Общеклинический анализ крови. На фоне коклюша в анализе обнаруживается лейкоцитоз с повышением лимфоцитов, нормальное СОЭ или немного ускоренное.

- Мазки с носоглотки для проведения посевов и определения чувствительности к антибиотикам.
- Проведение ПЦР-диагностики материала, взятого из носоглотки при мазках.
- Выполнение ИФА с определением специфических маркеров – антител классов IgG и IgM к коклюшной палочке. Проводят два исследования с перерывом между ними в 10-14 дней, оценивая повышение уровня антител IgG, которые отвечают за стойкий иммунитет. В острой стадии должны определяться IgM и А, они отвечают за сопротивление инфекции.
Дополнительно могут быть назначены рентгенография грудной клетки, УЗИ внутренних органов и другие тесты. Они помогут оценить общее состояние и работу дыхательной системы.
Методы лечения
Понимая, что такое коклюш, какие симптомы для него характерны, становится понятно – как его лечить. Прежде всего, определяется тяжесть состояния. Если это легки или среднетяжелая форма ребенка можно оставить дома, если там не других детей, не имеющих прививки против коклюша.
Если ребенок чувствует себя хорошо, не нужно соблюдения постельного режима. Стоит ориентироваться на самочувствие. При тяжелых формах ребенка помещают в стационар, особенно если есть остановки дыхания, репризы возникают чаще 15 раз в день и это малыш менее 2-х лет Источник:
Коклюш у детей раннего возраста. Петрова М.С., Попова О.П., Борисова О.Ю., Абрамова Е.Н., Вартанян Р.В., Келли Е.И. Эпидемиология и инфекционные болезни, 2012. с.19-24.
Диета при коклюше не требуется, можно употреблять все продукты, кроме сильно раздражающих, острых и пряных. Показано увлажнение воздуха, частое проветривание, прием витаминов, влажные уборки.
Препараты при коклюше назначаются в зависимости от стадии болезни. На протяжении катарального периода применяют антибиотики группы макропенов, защищенных пенициллинов. В период приступов кашля антибиотики уже малоэффективны. Показано применение ингаляций с гормонами. Кроме того, полезно облегчать кашель препаратами, подавляющими кашлевой рефлекс – кодеин, либексин. Насморк могут облегчить сосудосуживающие препараты.
Насморк могут облегчить сосудосуживающие препараты.
Категорически запрещено применение каких-либо народных методов лечения. Они могут грозить тяжелыми последствиями и остановкой дыхания.
Профилактика
Прогноз благоприятный, но заболевание длится долго. Для предотвращения болезни современные клинические рекомендации предусматривают вакцинацию против коклюша[МК1] . Вакцину вводят детям на первом году жизни трижды, в возрасте 3 месяцев, 4,5 и 6 месяцев, затем проводится ревакцинация в возрасте 18 месяцев. Затем коклюшный компонент уже не вводится.
- Коклюш у взрослых. Егорова О.А. FORCIPE, 2021. с.356
- Коклюш: эпидемиология, биологические свойства Bordetella pertussis, принципы лабораторной диагностики и специфической профилактики. Тюкавкина С.Ю., Харсеева Г.Г. Эпидемиология и инфекционные болезни, 2014. с.50-58
- Эпидемиология и вакцинопрофилактика коклюша. Сипачева Н.Б., Русакова Е.В., Семененко Т.А., Николаева О.Г., Щербаков А.
 Г. Здоровье населения и среда обитания, декабрь, №12 (225), 2011. с.34-36
Г. Здоровье населения и среда обитания, декабрь, №12 (225), 2011. с.34-36 - Коклюш на современном этапе. Николаева И.В., Шайхиева Г.С. Вестник современной клинической медицины, том 9, вып.2, 2016. с.25-29
- Коклюш у детей раннего возраста. Петрова М.С., Попова О.П., Борисова О.Ю., Абрамова Е.Н., Вартанян Р.В., Келли Е.И. Эпидемиология и инфекционные болезни, 2012. с.19-24
Статья опубликована: 03.10.2016 г.
Последнее обновление: 06.11.2022 г.
Читайте также
Ларингит
Эмфизема легких
Синдром хронического кашля
Лицензии
ООО «Меди ком»
(проспект Ударников)
ООО «Меди ком»
(Выборгское шоссе)
ООО «Меди Лен»
(ул. Маршала Захарова)
ООО «Меди Проф»
(Дунайский проспект)
ООО «Меди Проф»
(ул. Малая Балканская)
Малая Балканская)
Перейти в раздел лицензииПерейти в раздел правовая информация
Как лечить кашель у ребенка: домашние средства и лекарства
Один из способов лечения кашля у ребенка — держать ребенка сидя или стоя, чтобы облегчить дыхание. Еще один способ уменьшить кашель — предложить ребенку небольшое количество воды (если это соответствует возрасту), чтобы уменьшить раздражение горла.
Если у ребенка жар, затрудненное дыхание или, кроме того, рвота, ребенок должен быть осмотрен врачом. Могут быть рекомендованы такие лекарства, как антибиотики и антигистаминные препараты.
Кашель является очень распространенным симптомом у младенцев и возникает как естественный защитный механизм для изгнания скопившейся пищи или выделений. Кашель может появиться при простуде, бронхите, астме или заложенности носа.
Некоторые домашние средства, которые могут помочь облегчить кашель у младенцев, включают: предложите формулу комнатной температуры. Это может помочь уменьшить раздражение горла. Жидкости следует предлагать только тогда, когда кашель прекратился, чтобы предотвратить удушье.
Жидкости следует предлагать только тогда, когда кашель прекратился, чтобы предотвратить удушье.
Кроме того, если ребенок кашляет всю ночь, вы можете положить под матрас подушку или сложенные полотенца, чтобы приподнять изголовье кровати. Это может помочь держать дыхательные пути открытыми и снизить кашлевой рефлекс.
Если кашель вызван простудой, отличными домашними средствами могут быть апельсиновый сок с вишней или чай из луковой шелухи. Их следует предлагать только детям старше 6 месяцев.
Лекарства назначаются педиатром, когда кашель вызван более сложными заболеваниями, такими как пневмония или астма. Педиатр может порекомендовать лекарства, отпускаемые без рецепта, такие как лекарства от аллергии, противоотечные или отхаркивающие средства. Продолжительность лечения и дозировка зависят от возраста, состояния здоровья ребенка и причины кашля.
Ребенка следует обследовать, если ему меньше 6 месяцев, если у него в анамнезе есть проблемы с сердцем или легкими или есть какие-либо из следующих симптомов:
- Кашель более 5 дней T
- В основном сухой кашель ночью
- Лихорадка выше 38ºC (или 100,4ºF)
- Учащенное дыхание
- Затрудненное дыхание, которое можно отметить по синеве кожи или губ
- Шум или хрипы при дыхании
- Много мокроты или мокроты0014
- Кашель с рвотой T
Важно, чтобы родители или опекуны сообщали педиатру обо всех симптомах и описывали, когда они начались и что было сделано для облегчения кашля.
Детский кашель, как правило, является защитным механизмом, который организм использует для выведения выделений при острых респираторных заболеваниях, таких как простуда или грипп. Этот кашель обычно проявляется прозрачной мокротой, заложенностью носа и затрудненным дыханием.
Кроме того, детский кашель может быть вызван сильным запахом, сигаретным дымом, свежей краской или инсектицидами, астмой или кислотным рефлюксом. Это также может происходить при инфекциях, таких как ларингит, ринит, бронхиолит или пневмония. Помимо инфекции, кашель также может быть признаком удушья пищей или предметом.
8 эффективных домашних средств от кашля у новорожденных
Baby Health /
18 августа 2022 г.
/ Проверено доктором Jasmin Rajesh, MBBS, MD (Ped.)
Видеть, что ваш ребенок нездоров, может быть очень неприятно. Кашель – распространенное заболевание, часто связанное с простудными заболеваниями. Как правило, дети простужаются от родителей или опекунов.
Будучи родителем в первый раз, вы можете беспокоиться о кашле вашего ребенка. Вы можете не знать, что заставляет вашего ребенка кашлять и что вы можете сделать, чтобы успокоить его. Также неплохо заранее узнать несколько домашних средств от кашля у новорожденных.
Что такое кашель?
Кашель — это рефлекторная реакция, которая помогает защитить и очистить дыхательные пути. Хотя это обычно связано с простудой или раздражителями, такими как дым, оно также может возникать из-за других причин, таких как бронхиолит или пневмония. Это разные виды кашля:
- Постоянный кашель более 3 недель.
- Коклюш (коклюш), вызванный бактериальной инфекцией.
- Лающий кашель и стридор, возникающие из-за отека гортани и дыхательного горла.
- Кашель со свистящими хрипами (свистящий звук при выдохе), вызванный проблемами нижних дыхательных путей, такими как бронхиолит или астма. Кашель с температурой 102° F или выше может быть вызван пневмонией.
- Кашель, усиливающийся ночью или днем.
Распознавание различных типов кашля может помочь вам решить, как справиться с кашлем дома и когда обратиться к врачу.
Могу ли я лечить кашель моего ребенка с помощью лекарственных трав?
Хотя на рынке есть несколько безрецептурных лекарств от кашля, Управление по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) не рекомендует использовать лекарства от кашля у младенцев и детей в возрасте до 2 лет, поскольку они небезопасны.
Научно доказано, что индийские домашние средства от детского кашля, такие как лакрица, туласи, имбирь, корица, чеснок и многие другие травы, эффективны против кашля.
Тем не менее, вы всегда должны помнить об одной важной вещи: не давайте ребенку никаких лекарств без консультации с педиатром.
Как вылечить кашель у ребенка в домашних условиях?
Как правило, кашель из-за простуды может длиться до двух недель. Следование этим домашним средствам от кашля у новорожденных может помочь успокоить вашего малыша.
Следование этим домашним средствам от кашля у новорожденных может помочь успокоить вашего малыша.
- Поддерживайте потребление жидкости ребенком. Хорошая гидратация разжижает слизь и облегчает ее отхаркивание.
- Придерживайтесь грудного молока или смеси, если вашему ребенку меньше шести месяцев. После шестимесячного возраста вы можете кормить ребенка теплой чистой жидкостью. Вы можете попробовать давать по 5–15 мл теплого лимонада или яблочного сока четыре раза в день.
- Используйте солевой назальный спрей или капли, чтобы размягчить засохшую слизь, а затем отсосать или выдуть слизь.
- Убедитесь, что ребенку удобно и он много отдыхает.
- Никогда не давайте мед, пока ребенку не исполнится год.
- Используйте увлажнитель воздуха дома, чтобы уменьшить сухость в носу и горле ребенка. Если увлажнитель воздуха вам не подходит, примите горячий душ, закройте дверь в ванную и дайте пару подняться. Подержите ребенка в наполненной паром ванной около 15 минут.

- Выведите ребенка на улицу примерно на 10–15 минут, так как прохладный воздух может облегчить кашель. Убедитесь, что вы одели своего ребенка по погоде.
- Внутренние аллергены, такие как пылевые клещи, освежители воздуха, шерсть домашних животных, плесень, краска и сигаретный дым, могут вызывать астму или кашель. По возможности избегайте контакта с такими аллергенами.
- Паровая протирка может вызвать раздражение у детей из-за сильного запаха.
Когда следует обратиться к врачу?
Когда вести новорожденного к врачу с кашлем – вопрос, который волнует каждого родителя. Вот следующие симптомы, при которых вам нужно обратиться к педиатру:
- С трудом дышит (еле плачет) дышит чаще, чем обычно.
- Ретракция (ретра втянуты) при каждом вдохе
- Стридор (резкий звук) при вдохе.
- Свистящие хрипы при вдохе после кашля.
- Лихорадка выше 102°F с оттенком губ, языка или лица
- Слабость и капризность
- Кровавый кашель
- Кашель в течение нескольких часов или лихорадка у ребенка младше трех месяцев
- Кашель, вызывающий рвоту три раза и более
- Кашель, длящийся более трех недель
- Из-за пандемии COVID-19 вам следует немедленно обратиться к врачу, если вы заметите настораживающие признаки, такие как затрудненное дыхание, синеватые губы, спутанность сознания или невозможность пить какую-либо жидкость.

