Содержание
Голова тяжелая – Газета Коммерсантъ № 141 (6135) от 04.08.2017
917
3 мин.
…
Пятимесячный Рося живет в деревне Шерстино Нижегородской области. Малыш еще плохо держит голову, с трудом переворачивается и страдает от высокого внутричерепного давления. Кости черепа у Роси срослись преждевременно, еще немного — и они начнут сдавливать мозг, не давая развиваться. Необходима срочная операция — в противном случае мальчику грозит умственная отсталость, слепота и глухота.
Лобные кости у Роси срослись намного раньше времени и мешают мозгу развиваться. Поможет только сложная операция
Фото: Василий Попов, Коммерсантъ
Ярослав — младший ребенок в семье Сержантовых: его сестре Ангелине уже 14 лет, а брату Владиславу — 9. Ярослав — в семье его называют Рося — появился на свет на месяц раньше срока. Роды у Светланы, его мамы, были тяжелыми, затяжными, но экстренное кесарево сечение ей сделали, только когда возникла реальная угроза жизни. И матери, и ребенка.
Когда акушерка взяла Росю на руки, он громко заплакал. Врачи вздохнули с облегчением: «Живой!»
Малыш весил два с половиной килограмма. Светлане сказали, что ребенок здоров, но она встревожилась:
— А почему у него шишка на лбу?
— Не переживайте, шишка разгладится,— успокоила педиатр,— у младенцев косточки мягкие, такое бывает.
Через неделю Росю перевели в отделение патологии новорожденных детской больницы в Нижнем Новгороде.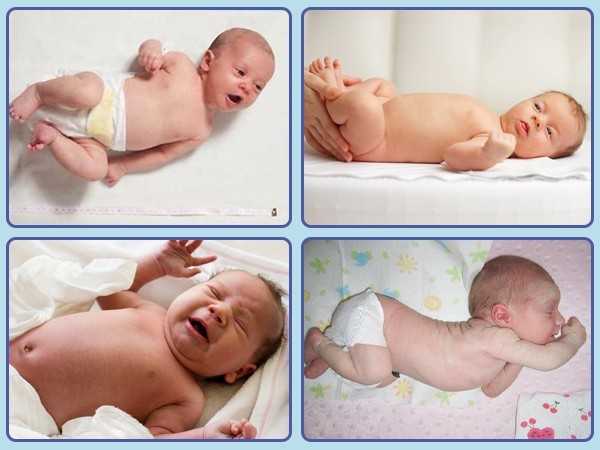 Здесь мальчика обследовали по полной программе. Сделали даже компьютерную томографию головы. Исследование показало, что у малыша намного раньше времени срослись лобные кости. На месте их соединения и образовался костный гребешок — та самая шишка, которая сразу встревожила Светлану. Росе поставили диагноз «частичный краниостеноз».
Здесь мальчика обследовали по полной программе. Сделали даже компьютерную томографию головы. Исследование показало, что у малыша намного раньше времени срослись лобные кости. На месте их соединения и образовался костный гребешок — та самая шишка, которая сразу встревожила Светлану. Росе поставили диагноз «частичный краниостеноз».
— Значит, шишка не разгладится? — испугалась Светлана. Всю жизнь она проработала медсестрой в районной больнице, но о таком диагнозе услышала впервые.
— Сама не разгладится,— ответил нейрохирург.— Есть только два возможных варианта лечения: коррекционный шлем или операция. Но сначала ребенку надо подрасти и окрепнуть.
Через месяц мальчика выписали домой.
Дома Светлана первым делом налила ванночку, чтобы искупать сына.
— Я думала, что Рося будет бояться воды: за первый месяц, который мы провели в больнице, он ни разу не купался,— вспоминает Светлана.— А он был в таком восторге! Владик нам говорит: «Смотрите, он похож на кораблик, у него даже голова в форме лодочки!»
В два месяца Светлана повезла Росю в детскую больницу на повторное обследование.
— Не затягивайте с лечением,— сказал нейрохирург.— Это заболевание опасно тем, что сросшиеся раньше времени кости черепа мешают ребенку правильно развиваться. Когда он подрастет, черепная коробка будет сдавливать головной мозг, мальчик может ослепнуть и оглохнуть.
В августе Росе исполнится полгода. Он очень старается удержать голову, но через несколько секунд она клонится на бок, и мальчик отчаянно плачет. Он терпеть не может свои шапки и чепчики — пока не сорвет с головы, не успокоится.
— Врачи говорят, что это из-за высокого внутричерепного давления,— говорит Светлана.— Его успокаивает ванночка. В воде ему легче держать голову и боль проходит.
Светлане дали направление на консультацию в московскую клинику. Всю дорогу Рося беззаботно проспал в коляске. Светлана очень надеялась, что сыну наденут специальный шлем и можно будет обойтись без операции.
Но эта надежда не оправдалась.
— Вашему ребенку шлем не поможет,— сказал доктор после осмотра.— Вы только потеряете драгоценное время.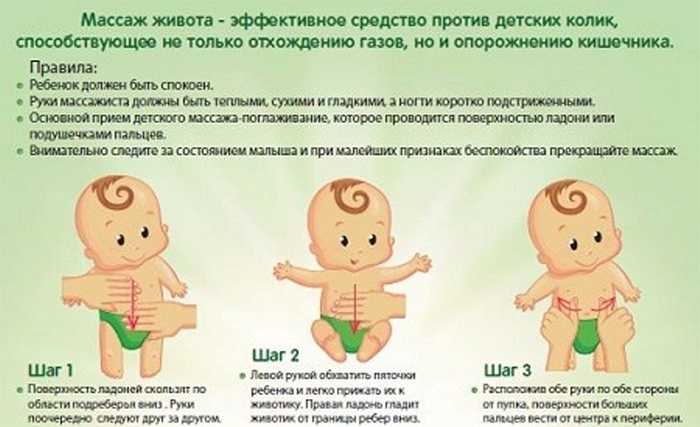 Нужно оперировать.
Нужно оперировать.
Сначала мальчику проведут компьютерную томографию. Ее результаты внесут в специальную компьютерную программу. А дальше хирурги с помощью саморассасывающихся пластин придадут черепу правильную форму.
— Каждый ребенок — это награда,— говорит мне Светлана,— и окно в будущее. Наша Лина хорошо рисует, после школы хочет стать архитектором. Владик мечтает работать окулистом в сельской больнице. А Рося… Его будущее сейчас зависит от операции.
Светлана пока в декретном отпуске, муж работает водителем неотложки, его зарплаты на дорогую операцию не хватит. Без нашей помощи им не справиться.
Светлана Иванова, Нижегородская область
Невролог о диагнозах у детей
26.03.2022
В первый год жизни малыша многие родители сталкиваются с проблемами сна у своих детей.
И часто они обращаются к педиатру и неврологу, когда кроха начинает плохо спать. Но всегда ли плохой сон свидетельствует о проблемах со здоровьем?
Делимся мнением невролога
Неврология и сон ребенка сильно связаны. Нарушения сна могут быть первичными или вторичными.
Нарушения сна могут быть первичными или вторичными.
Чаще всего у детей в первый год жизни встречаются вторичные, поведенческие, нарушения сна из-за нефизиологичного режима, некорректных условий сна, проблем с кормлениями, негативных ассоциаций на сон.
Первичные нарушения сна бывают намного реже, и они связаны с незрелостью нервной системы, проблемам с дыханием и другими заболеваниями: обструктивное апноэ, парасомнии (кошмары, снохождение, ночные страхи), синдром беспокойных ног.
Поэтому, когда вы идете к неврологу и он однозначно говорит, что ребенок плохо спит из-за неврологических проблем, поставив «страшный» диагноз, не отчаивайтесь — не всегда все так плохо.
Давайте разберем диагнозы, которыми неврологи пугают молодых мам.
Внутричерепная гипертензия
Внутричерепная гипертензия— повышение давления в полости черепа при нарушении оттока спинномозговой жидкости.
Внутричерепная гипертензия может быть вызвана:
- Избыточной выработкой жидкости в головном мозге.

- Опухолью в головном мозге, которая не дает ликвору уходить.
- Как последствие менингита и энцефалита.
Этот диагноз может быть поставлен только на основе клинических исследований.
Если глаза малыша, его движения, рефлексы и объем головы в норме, и изменения наблюдаются только на УЗИ, нельзя ставить диагноз гипертензии.
Признаки гипертензии у грудничка:
- Голова ребенка имеет большие размеры
- Застойные диски зрительных нервов
- Есть откат в развитии — ребенок теряет свои навыки, становится очень капризным. Малыш постепенно становится очень вялым, перестает держать голову.
При подобных симптомах ребенку нужна неотложная помощью.
Когда стоит насторожиться:
- Ребенку назначают мочегонные, чтобы вывести воду. Головной мозг человека должен быть окружен жидкостью, чтобы вирусы и бактерии не могли ему навредить и чтобы при ходьбе была амортизация. Гипертензия не может ставиться только лишь потому, что в головном мозге есть жидкость.
 При рождении ликвора может вырабатываться больше, потому что организм пока еще растет. И это вариант нормы.
При рождении ликвора может вырабатываться больше, потому что организм пока еще растет. И это вариант нормы. - Диагноз был поставлен только на основе нейросонографии. Например, когда мама идет с малышом на первое УЗИ и ей говорят, что есть легкие изменения каких-то желудочков ( обычно расширены боковые желудочки), и ставят гипертензию. Обычно к 3-4 месяцам изменения уходят.
- Врач поставил диагноз только из-за того, что у малыша большая голова для его возраста. В этом случае стоит обратиться к стандартным показателям ВОЗ в области развития ребенка и проверить нормы прироста окружности головы. Если окружность головы меньше/больше границы нормы, стоит обратиться к врачу. Он направит на исследование.
Кисты головного мозга
Выявляются на УЗИ, бывают при рождении. Они являются следствием того, что ребенку не хватило кислорода. Только в 5% случаев кисты могут быть плохими.
Если киста небольшого размера, не растет продолжительно, малыш нормально развивается, пытается держать голову, фиксирует взгляд, повода для паники нет. Препараты не нужны.
Препараты не нужны.
Лечение требуется, если:
- Киста растет
- Ребенок теряет внимание и концентрацию
- Речь малыша замедляется
Перинатальное поражение ЦНС
Это серьезный диагноз, который требует постоянного наблюдения у врача.
Если ребенок растет и развивается нормально, нет повода для беспокойства.
Если же есть моторная задержка, тогда стоит обратиться к специалисту.
Кривошея
Очень частый диагноз, который ставится, если ребенок смотрит в одну сторону.
Подобный диагноз верен только, если при рождении у малыша есть укорочение грудино-ключично-сосцевидной мышцы либо она воспалена.
Привычное положение головы может усугублять формирование формы черепа.
Что делать:
- Менять головной конец кроватки,
- Поочередно выкладывать игрушки с двух сторон,
- Перед кормлением выкладывать малыша на живот,
- Чаще менять грудь при кормлении,
- Кормить малыша на разных сторонах при ИВ.

Постепенно тонус мышц шеи выравнивается, и кроха начинает смотреть по средней линии.
Цианоз носогубного треугольника и конечностей
Если у ребенка не диагностировано каких-либо заболеваний сердечно-сосудистой системы, то не стоит волноваться.
Посинение треугольника и конечностей при плаче нормально, проходит быстро.
Требует наблюдения, если есть нарушения со стороны сердца и легких.
Гипертонус или гипотонус
При рождении у детей тонус рук и ног еще повышен из-за незрелости ЦНС. До 3-4 месяцев это физиологичное состояние. Гипертонус может резко меняться на гипотонус, когда ребенок расслабляется. Что тоже нормально.
Волноваться стоит, если:
- Ребенок слишком активен или слишком вял,
- Есть нарушения в развитии.
- Есть родовая травма, была инфекция или ребенок был слишком недоношенным.
В этих случаях стоит наблюдаться у невролога.
По мере созревания ЦНС гипертонус и нормотонус приходят в норму.
Нарушение моторного развития
Каждый ребенок индивидуален, и нормы развития весьма условны. Однако есть границы, когда допустимое отклонение от общепринятой нормы переходит в признак возможной патологии.
В этом случае обращаемся к рекомендациям ВОЗ и оцениваем, есть ли задержка в развитии или нет.
Нарушение речевого развития
Бывают из-за:
- Неготовности речевого аппарата
- Нарушения слуха/проблемы со слухом (после отита, воспаления аденоидов)
- Заболеваний, которые непосредственно влияют на ЦНС — аутизм, психиатрические заболевания — которые непосредственно влияют на цнс.
- Генетических заболеваний — синдром кошачьего крика
- Дефицитных состояний, например, железодефицит.
Целесообразно ставить подобный диагноз, если малыш не говорит определенное количество слов, которые должен в своем возрасте. Также стоит смотреть, как он все понимает, может ли показать части тела, выполнять простые команды
Сколько слов ребенок должен говорить в норме в каждом возрасте:
- К 12 месяцам — 5-8 слов
- В 2 года — речь — словосочетания.
 Ребенок может показать все.
Ребенок может показать все. - 50-70 % речи понимают взрослые не дома
- К 3 годам — 800-1200 слов от ребенка. 75-100% речи понимают все люди.
Если есть нарушения речи, оценивают коммуникацию с домашними и другими взрослыми и детьми.
Если речь в 2 года стоит на месте, не нужно ждать 5 лет — идем к неврологу и оцениваем проблемы с речью.
Как помочь малышу разговориться:
Соблюдать экранное время — до 1,5 лет никаких гаджетов и телевизора. Телевизор даже не должен работать фоном. Ребенку важно концентрироваться на одном звуке — речи мамы.
С 1,5 до 5 лет экранное время максимум 1 час в день
С 5 до 18 лет — 2 часа в день
По 20 минут.
Поддерживать разговор с малышом. Важно повторять все, что вы делаете.
Ребенок ходит на цыпочках
Норма — до 2 лет, если ребенок хорошо развивается, нет аутизма и ДЦП.
Если ходит на цыпочках до 5 лет, исключаем ДЦ, аутизм, укорочение ахиллового сухожилия.
Если есть ходьба на цыпочках, делаем массаж задней поверхности голени, разминаем ножки. даем ребенку бегать босиком, показываем своим примером, как правильно ставить стопу — сперва пятка, потом носок.
даем ребенку бегать босиком, показываем своим примером, как правильно ставить стопу — сперва пятка, потом носок.
Понравиласть статья? Оцените:
Голосов: 15
Отставание головы у младенцев — StatPearls
Продолжение обучения
Отставание головы у младенцев наблюдается, когда кажется, что голова качается или отстает от туловища. В нескольких статьях утверждается, что отставание головы должно отсутствовать к возрасту 3–4 месяцев. У недоношенных новорожденных чаще наблюдается отставание головы. Исследования также показали, что отставание головы обычно наблюдается у братьев и сестер детей с расстройствами аутистического спектра (РАС). В этом упражнении описывается оценка и лечение отставания головы у младенцев, а также подчеркивается роль межпрофессиональной команды в оценке и лечении пациентов с этим заболеванием.
Цели:
Определите факторы риска развития отставания головы у младенцев.

Опишите результаты медицинского осмотра, связанные с младенцем с отставанием головы.
Опишите общую клиническую картину пациента с отставанием головы у младенцев.
Узнайте, как межпрофессиональная координация может улучшить уход за младенцами с отставанием головы.
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Младенцы обычно имеют большую голову по сравнению с остальными частями тела, а шейная группа параспинальных мышц при рождении относительно слаба. Отсюда и причина заметного отставания головы, особенно в первые несколько недель жизни. На этом этапе лица, осуществляющие уход, обычно поддерживают голову ребенка до тех пор, пока не будет достигнут контроль над шеей. Развитие крупной моторики у младенцев обычно следует цефалокаудальной последовательности, и это предвещает приобретение постурального контроля. Постуральный контроль — это способность младенца стабилизировать центр массы тела/туловища с помощью динамического или статического основания. Ожидается, что этот врожденный процесс созревания мышц шеи и туловища будет быстро развиваться на стадии младенчества. Когда младенца тянут за руку из положения лежа в положение сидя, ожидаемой реакцией является активация рефлекса выпрямления головы и поддержание положения головы на одной линии с его/ее плечами. И наоборот, отставание головы младенца наблюдается, когда кажется, что голова качается или отстает от туловища назад во время маневра «тянуть, чтобы сесть».
Ожидается, что этот врожденный процесс созревания мышц шеи и туловища будет быстро развиваться на стадии младенчества. Когда младенца тянут за руку из положения лежа в положение сидя, ожидаемой реакцией является активация рефлекса выпрямления головы и поддержание положения головы на одной линии с его/ее плечами. И наоборот, отставание головы младенца наблюдается, когда кажется, что голова качается или отстает от туловища назад во время маневра «тянуть, чтобы сесть».
В нескольких статьях утверждается, что отставание головы должно отсутствовать к возрасту от 3 до 4 месяцев, когда у младенцев обычно повышается способность контролировать мышцы шеи.[1] После достижения контроля над шеей младенцы активно участвуют в обычной процедуре захвата, напрягая мышцы шеи и напрягая туловище, чтобы уменьшить отставание между подбородком и грудью.[2] Стойкое отставание головы в возрасте старше 4 месяцев было связано с плохим исходом развития нервной системы.[3]
Отставание головы встречается чаще среди недоношенных новорожденных и детей с церебральным параличом, что является вероятным предиктором исхода развития. Однако он может быть неточным при прогнозировании нейроповеденческих эффектов при использовании в качестве изолированного показателя. Возможное объяснение может заключаться в том, что оценки одного изолированного ответа недостаточно для точного прогнозирования исходов развития нервной системы. Многие исследования показали, что комбинация неонатальных реакций, таких как рефлекторные реакции, постуральные реакции и тонус, может иметь потенциал для правильного прогнозирования изменений в развитии мозга.
Однако он может быть неточным при прогнозировании нейроповеденческих эффектов при использовании в качестве изолированного показателя. Возможное объяснение может заключаться в том, что оценки одного изолированного ответа недостаточно для точного прогнозирования исходов развития нервной системы. Многие исследования показали, что комбинация неонатальных реакций, таких как рефлекторные реакции, постуральные реакции и тонус, может иметь потенциал для правильного прогнозирования изменений в развитии мозга.
Исследования также показали, что отставание головы в сочетании с другими изменениями развития в раннем детстве может быть неразрывно связано с более высоким риском аутизма в определенных группах населения. Отставание головы чаще наблюдалось у братьев и сестер детей с расстройством аутистического спектра (РАС), чем у младенцев из группы низкого риска.[3] Точно так же проблемы развития, связанные с постуральной нестабильностью и аксиальной гипотонией, были описаны у младенцев с РАС.
Этиология
По существу, отставание головы у младенцев может быть физиологическим или патологическим. Физиологическое отставание головы связано с ожидаемой задержкой развития нервно-мышечного пути. Напротив, патологическое отставание головы у младенцев может быть вызвано миогенными и/или нейрогенными отклонениями и рядом лежащих в их основе проблем, приводящих к постуральной нестабильности и аксиальной гипотонии.
Отставание головы может быть результатом нарушения сенсорной функции. Неспособность обнаружить изменение положения головы (связанное с аномальной обратной связью от вестибулярно-глазной системы стабилизации и проприоцепции) может привести к невозможности произвести необходимые двигательные корректировки в ожидании изменения положения.[3] Это объяснение разумно, учитывая предыдущие исследования, указывающие на проблемы с упреждающим моторным и постуральным контролем, а также с добавлением сенсорной информации.[8][9]][8]
Согласно нескольким исследованиям, на контроль головы и шеи влияют различные заболевания, такие как недоношенность, черепно-мозговая травма, низкий вес при рождении и факторы окружающей среды, включая интенсивную искусственную вентиляцию легких в неонатальном периоде. [10][11] ][12] Отставание головы также дает полезную клиническую информацию о мышечном тонусе недоношенного ребенка. Задержка выпрямления головы в младенчестве может быть связана с плохим развитием мышечного тонуса у недоношенных детей. Здоровые недоношенные дети без какой-либо идентифицируемой неврологической патологии могут иметь плохое двигательное развитие, в отличие от доношенных детей, а длительное отставание головы у недоношенных детей было зарегистрировано даже в доношенном возрасте.[13][14]
[10][11] ][12] Отставание головы также дает полезную клиническую информацию о мышечном тонусе недоношенного ребенка. Задержка выпрямления головы в младенчестве может быть связана с плохим развитием мышечного тонуса у недоношенных детей. Здоровые недоношенные дети без какой-либо идентифицируемой неврологической патологии могут иметь плохое двигательное развитие, в отличие от доношенных детей, а длительное отставание головы у недоношенных детей было зарегистрировано даже в доношенном возрасте.[13][14]
Эпидемиология
Отставание головы более распространено у недоношенных детей до возраста, эквивалентного доношенному; напротив, большинство доношенных младенцев могут сохранять положение головы во время теста «тяни, чтобы сесть».[1][13] В статье, опубликованной в Американском журнале профессиональной терапии, исследовались изменения задержки головы в постменструальном возрасте (ПМВ) у младенцев, рожденных до 30 недель беременности. Выяснилось, что у 90% младенцев наблюдалось отставание головы в 30 недель ПМА, около 60,5% в 34 недели ПМВ и 57,8% в доношенном возрасте. Большее отставание головы также наблюдалось у младенцев с перинатальными осложнениями.[1]
Большее отставание головы также наблюдалось у младенцев с перинатальными осложнениями.[1]
Одно проспективное исследование, проведенное в Медицинском центре Хадасса в Иерусалиме, Израиль, показало, что только у 4% доношенных новорожденных при обычном клиническом осмотре наблюдается отставание головы. Тем не менее, у 20% этих новорожденных с отставанием головы были другие факторы риска, включая вакуумное родоразрешение, вероятный сепсис и врожденные пороки развития. В оставшихся 80% (т. е. в группе без факторов риска) у 62,5% наблюдалось легкое отставание головы, а у 37,5% — среднее или сильное отставание головы.[15]
Анамнез и физикальное обследование
Стандартное обследование новорожденных/младенцев включает неврологическую оценку мышечного тонуса. Контроль головы и шеи является важным компонентом этого обследования. Легкое отставание головы является обычным явлением у новорожденных и обычно проходит само по себе; однако наличие тяжелого стойкого отставания головы в возрасте от 3 до 4 месяцев обычно указывает на нарушения, связанные с гипотонией и мышечной слабостью в младенчестве. [15] Таким образом, сбор исчерпывающего анамнеза имеет решающее значение для сокращения длинного списка дифференциальных диагнозов гипотонии.
[15] Таким образом, сбор исчерпывающего анамнеза имеет решающее значение для сокращения длинного списка дифференциальных диагнозов гипотонии.
Особое внимание следует уделять беременности, анамнезу родов, послеродовому периоду, вехам развития и семейному анамнезу. Перинатальные факторы риска включают низкий гестационный возраст, многоводие, тазовое предлежание, возраст родителей, воздействие лекарств или тератогенов, кровное родство, заболевания матери (эпилепсия/диабет), врожденные инфекции (TORCHES) или послеродовые инсульты (сепсис и длительное пребывание в отделении интенсивной терапии).
Необходимо полное физикальное обследование для выявления потенциальных синдромов и других сопутствующих причин детской гипотонии. Дисморфические признаки увеличивают вероятность дисфункции ЦНС как объяснение гипотонии, а обнаружение птоза свидетельствует о нарушениях нервно-мышечного синапса.[16]
При оценке тонуса ребенка помогает держать его расслабленным, не плачущим и бдительным. Исследование туловищного и затылочного тонуса проводится с помощью тестов вертикального и горизонтального подвешивания. В горизонтальном подвешивании младенец должен сохранять прямую спину с вертикальной головой и согнутыми конечностями. При вертикальном подвешивании энергичный младенец должен держать голову прямо в сидячем положении. Степень отставания головы измеряется тем, насколько голова отходит назад от плеч во время теста «тяни, чтобы сесть».[13]
Исследование туловищного и затылочного тонуса проводится с помощью тестов вертикального и горизонтального подвешивания. В горизонтальном подвешивании младенец должен сохранять прямую спину с вертикальной головой и согнутыми конечностями. При вертикальном подвешивании энергичный младенец должен держать голову прямо в сидячем положении. Степень отставания головы измеряется тем, насколько голова отходит назад от плеч во время теста «тяни, чтобы сесть».[13]
Отставание головы можно разделить на три категории в зависимости от серьезности. Легкое отставание головы — это когда младенец пытается удержать голову, когда его вытягивают вперед в сидячее положение. Умеренное отставание головы имело место, когда не было предпринято никаких усилий, чтобы удержать голову в вертикальном положении при вытягивании вперед, но он/она мог удерживать положение головы в положении сидя. Сильное отставание головы — это когда младенец не может поднять голову во время маневра «тяни, чтобы сесть» и не может удерживать голову вертикально во время сидения. [15]
[15]
Обследование
При обследовании новорожденного с отставанием головы требуется детальный и схематический подход. Этот подход начинается с комплексного клинического обследования и сбора анамнеза. Изолированное отставание головы у младенцев до 3–4 месяцев при отсутствии других признаков гипотонии или синдромального лица может наблюдаться без особого беспокойства для дальнейших исследований. Тем не менее, стойкое отставание головы или сильное отставание головы с другими признаками генерализованной гипотонии или без них требуют обширной работы.
Исследование, проведенное в Израиле, показало, что простой клинический тест, «тест на кормление», может отличить физиологическое отставание головы младенца от патологического. В этом исследовании здоровых новорожденных кормили с последующей повторной оценкой их отставания головы после приема пищи. Через 15 минут после кормления около 92% детей продемонстрировали улучшение или полное исчезновение отставания головы с повышением уровня глюкозы в сыворотке крови, а у остальных младенцев со стойким отставанием головы позже были диагностированы патологические причины (синдром Сото, гипотиреоз и церебральный паралич) [15]. ]
]
Исследования, которые следует рассмотреть на основании предполагаемого дифференциального диагноза патологического отставания головы, включают ТТГ, свободный Т4, электролиты (включая кальций), септический скрининг и более специфические тесты, такие как КТ/МРТ головы/шеи, ЭЭГ, кариотип, анализ мочи и сыворотки крови. кислоты, органические кислоты в моче, газы крови, аммиак в сыворотке, функциональные пробы печени, альдолаза, креатинкиназа и соответствующее направление к неврологу.[17]
Лечение / Ведение
Физиологическое отставание головы младенца имеет доброкачественную картину, и в большинстве случаев достаточно выжидательного наблюдения, так как большинство случаев разрешается в возрасте до четырех месяцев (и четырех месяцев скорректированного гестационного возраста у недоношенных детей) без каких-либо вмешательство. Тем не менее, для оценки и лечения патологического отставания головы (т. е. стойкого отставания головы после четырех месяцев или выраженного отставания головы до четырехмесячного возраста) требуется междисциплинарный подход при одновременном воздействии на лежащую в основе этиологию. Педиатр, детский невролог, медицинский генетик, физиотерапевт и эрготерапевт могут работать вместе для достижения оптимальных результатов.
Педиатр, детский невролог, медицинский генетик, физиотерапевт и эрготерапевт могут работать вместе для достижения оптимальных результатов.
Систематические обзоры показали, что раннее вмешательство с помощью специальных программ двигательной подготовки и глобальных программ развития, в которых родителей учат тому, как способствовать развитию младенцев, возможно, является наиболее надежным подходом к стимулированию двигательного и когнитивного развития младенцев в группах риска развития двигательных нарушений. [18] Эрготерапевты и физиотерапевты играют важную роль в развитии сенсомоторных навыков для улучшения участия младенцев. Некоторые программы двигательных тренировок включают домашние упражнения, такие как качание в обратном направлении, время на животе, игрушки и укрепление мышц шеи.
Дифференциальный диагноз
Большинство патологических причин отставания головы у младенцев связаны с состояниями, вызывающими неонатальную/детскую гипотонию. Эти состояния составляют список дифференциальных диагнозов, которые следует учитывать при обследовании младенца с постоянным или тяжелым отставанием головы. К ним относятся хромосомные нарушения (например, синдром Прадера-Вилли), гипоксически-ишемические повреждения, церебральная дисгенезия, повреждения спинного мозга, спинальные мышечные атрофии, врожденная гипомиелиновая невропатия, семейная дизавтономия, детская дегенерация нейронов, инфекции ЦНС (например, менингит и энцефалит), детский ботулизм. , врожденная и транзиторная миастения, мышечные дистрофии, метаболические миопатии (например, гипотиреоз), заболевание центрального стержня/миопатии волокон и другие врожденные миопатии.
К ним относятся хромосомные нарушения (например, синдром Прадера-Вилли), гипоксически-ишемические повреждения, церебральная дисгенезия, повреждения спинного мозга, спинальные мышечные атрофии, врожденная гипомиелиновая невропатия, семейная дизавтономия, детская дегенерация нейронов, инфекции ЦНС (например, менингит и энцефалит), детский ботулизм. , врожденная и транзиторная миастения, мышечные дистрофии, метаболические миопатии (например, гипотиреоз), заболевание центрального стержня/миопатии волокон и другие врожденные миопатии.
Прогноз
В остальном здоровые младенцы с физиологическим отставанием головы имеют хороший прогноз; как правило, симптомы исчезают без вмешательства. С другой стороны, патологическое отставание головы зависит от ранней эффективной физиотерапии и лечения основной этиологии.
Осложнения
У младенцев с отставанием головы могут возникнуть проблемы с грудным вскармливанием из-за плохого захвата груди. Другие проблемы специфичны для ассоциированной вторичной причины, например, респираторный дистресс при детской миастении гравис.
Сдерживание и обучение пациентов
Оценка отклонения головы должна быть обычной частью правильного ухода за ребенком в первые шесть месяцев жизни. Крайне важно правильно информировать родителей о сроках основных этапов моторного развития. Эта информация помогает предотвратить ненужное беспокойство и вмешательство родителей, а также держать их в курсе того, чего ожидать и когда обратиться к врачу для дальнейшей оценки патологического отставания головы. Отставание головы более четырех месяцев обычно требует расследования, и было показано, что раннее вмешательство с помощью домашней физиотерапии при активном участии родителей улучшает результаты.
Улучшение результатов работы бригады здравоохранения
Как и при многих других заболеваниях, раннее выявление имеет решающее значение для лечения отставания головы у младенцев. Во время визитов к врачу педиатры и семейные врачи должны обращать внимание на тревожные сигналы, такие как выраженная гипотония или опасения по поводу задержки развития, на основании перинатальных факторов риска и семейного анамнеза. У младенцев с более высоким риском развития аутизма (положительный семейный анамнез РАС у братьев и сестер) данные свидетельствуют о необходимости наблюдения за развитием, чтобы способствовать более раннему доступу к вмешательству. [Уровень 3]
У младенцев с более высоким риском развития аутизма (положительный семейный анамнез РАС у братьев и сестер) данные свидетельствуют о необходимости наблюдения за развитием, чтобы способствовать более раннему доступу к вмешательству. [Уровень 3]
Также следует заранее проконсультироваться с детскими неврологами и медицинскими генетиками для оценки предполагаемых патологий ЦНС, синдромов и генетических заболеваний, связанных с отставанием головы у младенцев.[19][20] Такой межпрофессиональный командный подход может способствовать более раннему вмешательству, оперативно устраняя проблемы, способствующие отставанию головы, и улучшая результаты лечения пациентов. Эрготерапевты и физиотерапевты также играют решающую роль в раннем выявлении и вмешательстве для улучшения сенсомоторных и социальных навыков, чтобы улучшить участие младенцев с тревожными сигналами РАС [3]. [Уровень 5]
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.

Комментарий к этой статье.
Ссылки
- 1.
Пинеда Р.Г., Рейнольдс Л.С., Зеефельдт К., Хилтон С.Л., Роджерс С.Л., Индер Т.Е. Отставание головы в младенчестве: о чем это говорит нам? Am J Оккупировать Ther. 2016 янв-февраль;70(1):7001220010p1-8. [Бесплатная статья PMC: PMC4690596] [PubMed: 26709421]
- 2.
Фантазия В., Маркова Г., Фасуло А., Костолл А., Редди В. Не просто подъем: младенцы чувствительны к задержке во время захвата Рутина. Фронт Псих. 2015;6:2065. [Бесплатная статья PMC: PMC4718994] [PubMed: 26834674]
- 3.
Фланаган Дж. Э., Ланда Р., Бхат А., Бауман М. Отставание головы у младенцев с риском развития аутизма: предварительное исследование. Am J Оккупировать Ther. 2012 сен-октябрь;66(5):577-85. [PubMed: 22917124]
- 4.
Futagi Y, Suzuki Y, Goto M. Клиническое значение реакции подошвенного захвата у младенцев. Педиатр Нейрол. 1999 февраль; 20 (2): 111-5.
 [PubMed: 10082338]
[PubMed: 10082338]- 5.
Futagi Y, Tagawa T, Otani K. Профили примитивных рефлексов у младенцев: различия, основанные на категориях неврологических нарушений. Мозг Дев. 1992 сент.; 14(5):294-8. [PubMed: 1456382]
- 6.
Брайсон С.Е., Цвайгенбаум Л., Брайан Дж., Робертс В., Сатмари П., Ромбоу В., Макдермотт К. Проспективная серия случаев младенцев из группы высокого риска, у которых развился аутизм. J Аутизм Dev Disord. 2007 Январь; 37 (1): 12-24. [PubMed: 17211728]
- 7.
Адриан Дж. Л., Ленуар П., Мартино Дж., Перро А., Хамери Л., Ларманд С., Соваж Д. Слепые оценки ранних симптомов аутизма на основе семейных домашних фильмов. J Am Acad Детская подростковая психиатрия. 1993 мая; 32(3):617-26. [PubMed: 7684363]
- 8.
Minshew NJ, Sung K, Jones BL, Furman JM. Недоразвитие системы постурального контроля при аутизме. Неврология. 2004 г., 14 декабря; 63 (11): 2056–61. [PubMed: 15596750]
- 9.

Martineau J, Schmitz C, Assaiante C, Blanc R, Barthélémy C. Нарушение кортикальной десинхронизации, связанной с событиями, во время двуручного подъема груза у детей с аутистическим расстройством. Нейроски Летт. 2004 Сентябрь 09; 367 (3): 298-303. [PubMed: 15337253]
- 10.
Jeng SF, Yau KI, Liao HF, Chen LC, Chen PS. Прогностические факторы развития ходьбы у недоношенных детей с очень низкой массой тела при рождении. Ранний Хам Дев. 2000 г., сен; 59 (3): 159–73. [PubMed: 10996272]
- 11.
Samsom JF, de Groot L, Bezemer PD, Lafeber HN, Fetter WP. Развитие мышечной силы в течение первого года жизни предсказывает нейромоторное поведение в возрасте 7 лет у недоношенных детей из группы высокого риска. Ранний Хам Дев. 2002 г., июль; 68 (2): 103–18. [В паблике: 12113996]
- 12.
Цай В.Х., Хван Ю.С., Хунг Т.И., Венг С.Ф., Лин С.Дж., Чанг В.Т. Связь между искусственной вентиляцией легких и нарушениями развития нервной системы в общенациональной когорте детей с экстремально низкой массой тела при рождении.
 Res Дев Disabil. 2014 июль; 35 (7): 1544-50. [PubMed: 24769371]
Res Дев Disabil. 2014 июль; 35 (7): 1544-50. [PubMed: 24769371]- 13.
Allen MC, Capute AJ. Развитие тонуса и рефлексов до срока. Педиатрия. 1990 март; 85 (3 часть 2): 393-9. [PubMed: 2304800]
- 14.
Pineda RG, Tjoeng TH, Vavasseur C, Kidokoro H, Neil JJ, Inder T. Паттерны измененного нейроповедения у недоношенных детей в отделении интенсивной терапии новорожденных. J Педиатр. 2013 март; 162(3):470-476.e1. [Бесплатная статья PMC: PMC3582758] [PubMed: 23036482]
- 15.
Линдер Н., Цур М., Куинт Дж., Герман Б., Биренбаум Э., Мазкерет Р., Любин Д., Райхман Б., Барзилай А. Простой клинический тест для дифференциации физиологического от патологического отставания головы у доношенных новорожденных. Eur J Педиатр. 1998 июня; 157 (6): 502-4. [PubMed: 9667409]
- 16.
Кроуфорд ТО. Клиническая оценка вялого младенца. Педиатр Энн. 1992 июнь; 21(6):348-54. [PubMed: 1620559]
- 17.

Leyenaar J, Camfield P, Camfield C. Схематический подход к гипотонии в младенчестве. Педиатр Здоровье ребенка. 2005 г., сен; 10 (7): 397–400. [Бесплатная статья PMC: PMC2722561] [PubMed: 19668647]
- 18.
Blauw-Hospers CH, Dirks T, Hulshof LJ, Bos AF, Hadders-Algra M. Детская физиотерапия в младенчестве: от кошмара к мечте? Двухгрупповое рандомизированное исследование. физ. тер. 2011 Сентябрь; 91(9):1323-38. [PubMed: 21719636]
- 19.
Ланда Р., Гаррет-Майер Э. Развитие младенцев с расстройствами аутистического спектра: проспективное исследование. J Детская психологическая психиатрия. 2006 г., июнь; 47 (6): 629-38. [PubMed: 16712640]
- 20.
Johnson CP, Myers SM., Совет Американской академии педиатрии по детям с ограниченными возможностями. Выявление и оценка детей с расстройствами аутистического спектра. Педиатрия. 2007 ноябрь; 120(5):1183-215. [В паблике: 17967920]
Отставание головы у младенцев — StatPearls
Продолжение обучения
Отставание головы у младенцев наблюдается, когда кажется, что голова качается или отстает от туловища. В нескольких статьях утверждается, что отставание головы должно отсутствовать к возрасту 3–4 месяцев. У недоношенных новорожденных чаще наблюдается отставание головы. Исследования также показали, что отставание головы обычно наблюдается у братьев и сестер детей с расстройствами аутистического спектра (РАС). В этом упражнении описывается оценка и лечение отставания головы у младенцев, а также подчеркивается роль межпрофессиональной команды в оценке и лечении пациентов с этим заболеванием.
В нескольких статьях утверждается, что отставание головы должно отсутствовать к возрасту 3–4 месяцев. У недоношенных новорожденных чаще наблюдается отставание головы. Исследования также показали, что отставание головы обычно наблюдается у братьев и сестер детей с расстройствами аутистического спектра (РАС). В этом упражнении описывается оценка и лечение отставания головы у младенцев, а также подчеркивается роль межпрофессиональной команды в оценке и лечении пациентов с этим заболеванием.
Цели:
Определите факторы риска развития отставания головы у младенцев.
Опишите результаты медицинского осмотра, связанные с младенцем с отставанием головы.
Опишите общую клиническую картину пациента с отставанием головы у младенцев.
Узнайте, как межпрофессиональная координация может улучшить уход за младенцами с отставанием головы.
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Младенцы обычно имеют большую голову по сравнению с остальными частями тела, а шейная группа параспинальных мышц при рождении относительно слаба. Отсюда и причина заметного отставания головы, особенно в первые несколько недель жизни. На этом этапе лица, осуществляющие уход, обычно поддерживают голову ребенка до тех пор, пока не будет достигнут контроль над шеей. Развитие крупной моторики у младенцев обычно следует цефалокаудальной последовательности, и это предвещает приобретение постурального контроля. Постуральный контроль — это способность младенца стабилизировать центр массы тела/туловища с помощью динамического или статического основания. Ожидается, что этот врожденный процесс созревания мышц шеи и туловища будет быстро развиваться на стадии младенчества. Когда младенца тянут за руку из положения лежа в положение сидя, ожидаемой реакцией является активация рефлекса выпрямления головы и поддержание положения головы на одной линии с его/ее плечами. И наоборот, отставание головы младенца наблюдается, когда кажется, что голова качается или отстает от туловища назад во время маневра «тянуть, чтобы сесть».
В нескольких статьях утверждается, что отставание головы должно отсутствовать к возрасту от 3 до 4 месяцев, когда у младенцев обычно повышается способность контролировать мышцы шеи.[1] После достижения контроля над шеей младенцы активно участвуют в обычной процедуре захвата, напрягая мышцы шеи и напрягая туловище, чтобы уменьшить отставание между подбородком и грудью.[2] Стойкое отставание головы в возрасте старше 4 месяцев было связано с плохим исходом развития нервной системы.[3]
Отставание головы встречается чаще среди недоношенных новорожденных и детей с церебральным параличом, что является вероятным предиктором исхода развития. Однако он может быть неточным при прогнозировании нейроповеденческих эффектов при использовании в качестве изолированного показателя. Возможное объяснение может заключаться в том, что оценки одного изолированного ответа недостаточно для точного прогнозирования исходов развития нервной системы. Многие исследования показали, что комбинация неонатальных реакций, таких как рефлекторные реакции, постуральные реакции и тонус, может иметь потенциал для правильного прогнозирования изменений в развитии мозга.
Исследования также показали, что отставание головы в сочетании с другими изменениями развития в раннем детстве может быть неразрывно связано с более высоким риском аутизма в определенных группах населения. Отставание головы чаще наблюдалось у братьев и сестер детей с расстройством аутистического спектра (РАС), чем у младенцев из группы низкого риска.[3] Точно так же проблемы развития, связанные с постуральной нестабильностью и аксиальной гипотонией, были описаны у младенцев с РАС.
Этиология
По существу, отставание головы у младенцев может быть физиологическим или патологическим. Физиологическое отставание головы связано с ожидаемой задержкой развития нервно-мышечного пути. Напротив, патологическое отставание головы у младенцев может быть вызвано миогенными и/или нейрогенными отклонениями и рядом лежащих в их основе проблем, приводящих к постуральной нестабильности и аксиальной гипотонии.
Отставание головы может быть результатом нарушения сенсорной функции. Неспособность обнаружить изменение положения головы (связанное с аномальной обратной связью от вестибулярно-глазной системы стабилизации и проприоцепции) может привести к невозможности произвести необходимые двигательные корректировки в ожидании изменения положения.[3] Это объяснение разумно, учитывая предыдущие исследования, указывающие на проблемы с упреждающим моторным и постуральным контролем, а также с добавлением сенсорной информации.[8][9]][8]
Неспособность обнаружить изменение положения головы (связанное с аномальной обратной связью от вестибулярно-глазной системы стабилизации и проприоцепции) может привести к невозможности произвести необходимые двигательные корректировки в ожидании изменения положения.[3] Это объяснение разумно, учитывая предыдущие исследования, указывающие на проблемы с упреждающим моторным и постуральным контролем, а также с добавлением сенсорной информации.[8][9]][8]
Согласно нескольким исследованиям, на контроль головы и шеи влияют различные заболевания, такие как недоношенность, черепно-мозговая травма, низкий вес при рождении и факторы окружающей среды, включая интенсивную искусственную вентиляцию легких в неонатальном периоде.[10][11] ][12] Отставание головы также дает полезную клиническую информацию о мышечном тонусе недоношенного ребенка. Задержка выпрямления головы в младенчестве может быть связана с плохим развитием мышечного тонуса у недоношенных детей. Здоровые недоношенные дети без какой-либо идентифицируемой неврологической патологии могут иметь плохое двигательное развитие, в отличие от доношенных детей, а длительное отставание головы у недоношенных детей было зарегистрировано даже в доношенном возрасте. [13][14]
[13][14]
Эпидемиология
Отставание головы более распространено у недоношенных детей до возраста, эквивалентного доношенному; напротив, большинство доношенных младенцев могут сохранять положение головы во время теста «тяни, чтобы сесть».[1][13] В статье, опубликованной в Американском журнале профессиональной терапии, исследовались изменения задержки головы в постменструальном возрасте (ПМВ) у младенцев, рожденных до 30 недель беременности. Выяснилось, что у 90% младенцев наблюдалось отставание головы в 30 недель ПМА, около 60,5% в 34 недели ПМВ и 57,8% в доношенном возрасте. Большее отставание головы также наблюдалось у младенцев с перинатальными осложнениями.[1]
Одно проспективное исследование, проведенное в Медицинском центре Хадасса в Иерусалиме, Израиль, показало, что только у 4% доношенных новорожденных при обычном клиническом осмотре наблюдается отставание головы. Тем не менее, у 20% этих новорожденных с отставанием головы были другие факторы риска, включая вакуумное родоразрешение, вероятный сепсис и врожденные пороки развития. В оставшихся 80% (т. е. в группе без факторов риска) у 62,5% наблюдалось легкое отставание головы, а у 37,5% — среднее или сильное отставание головы.[15]
В оставшихся 80% (т. е. в группе без факторов риска) у 62,5% наблюдалось легкое отставание головы, а у 37,5% — среднее или сильное отставание головы.[15]
Анамнез и физикальное обследование
Стандартное обследование новорожденных/младенцев включает неврологическую оценку мышечного тонуса. Контроль головы и шеи является важным компонентом этого обследования. Легкое отставание головы является обычным явлением у новорожденных и обычно проходит само по себе; однако наличие тяжелого стойкого отставания головы в возрасте от 3 до 4 месяцев обычно указывает на нарушения, связанные с гипотонией и мышечной слабостью в младенчестве.[15] Таким образом, сбор исчерпывающего анамнеза имеет решающее значение для сокращения длинного списка дифференциальных диагнозов гипотонии.
Особое внимание следует уделять беременности, анамнезу родов, послеродовому периоду, вехам развития и семейному анамнезу. Перинатальные факторы риска включают низкий гестационный возраст, многоводие, тазовое предлежание, возраст родителей, воздействие лекарств или тератогенов, кровное родство, заболевания матери (эпилепсия/диабет), врожденные инфекции (TORCHES) или послеродовые инсульты (сепсис и длительное пребывание в отделении интенсивной терапии).
Необходимо полное физикальное обследование для выявления потенциальных синдромов и других сопутствующих причин детской гипотонии. Дисморфические признаки увеличивают вероятность дисфункции ЦНС как объяснение гипотонии, а обнаружение птоза свидетельствует о нарушениях нервно-мышечного синапса.[16]
При оценке тонуса ребенка помогает держать его расслабленным, не плачущим и бдительным. Исследование туловищного и затылочного тонуса проводится с помощью тестов вертикального и горизонтального подвешивания. В горизонтальном подвешивании младенец должен сохранять прямую спину с вертикальной головой и согнутыми конечностями. При вертикальном подвешивании энергичный младенец должен держать голову прямо в сидячем положении. Степень отставания головы измеряется тем, насколько голова отходит назад от плеч во время теста «тяни, чтобы сесть».[13]
Отставание головы можно разделить на три категории в зависимости от серьезности. Легкое отставание головы — это когда младенец пытается удержать голову, когда его вытягивают вперед в сидячее положение. Умеренное отставание головы имело место, когда не было предпринято никаких усилий, чтобы удержать голову в вертикальном положении при вытягивании вперед, но он/она мог удерживать положение головы в положении сидя. Сильное отставание головы — это когда младенец не может поднять голову во время маневра «тяни, чтобы сесть» и не может удерживать голову вертикально во время сидения.[15]
Умеренное отставание головы имело место, когда не было предпринято никаких усилий, чтобы удержать голову в вертикальном положении при вытягивании вперед, но он/она мог удерживать положение головы в положении сидя. Сильное отставание головы — это когда младенец не может поднять голову во время маневра «тяни, чтобы сесть» и не может удерживать голову вертикально во время сидения.[15]
Обследование
При обследовании новорожденного с отставанием головы требуется детальный и схематический подход. Этот подход начинается с комплексного клинического обследования и сбора анамнеза. Изолированное отставание головы у младенцев до 3–4 месяцев при отсутствии других признаков гипотонии или синдромального лица может наблюдаться без особого беспокойства для дальнейших исследований. Тем не менее, стойкое отставание головы или сильное отставание головы с другими признаками генерализованной гипотонии или без них требуют обширной работы.
Исследование, проведенное в Израиле, показало, что простой клинический тест, «тест на кормление», может отличить физиологическое отставание головы младенца от патологического. В этом исследовании здоровых новорожденных кормили с последующей повторной оценкой их отставания головы после приема пищи. Через 15 минут после кормления около 92% детей продемонстрировали улучшение или полное исчезновение отставания головы с повышением уровня глюкозы в сыворотке крови, а у остальных младенцев со стойким отставанием головы позже были диагностированы патологические причины (синдром Сото, гипотиреоз и церебральный паралич) [15]. ]
В этом исследовании здоровых новорожденных кормили с последующей повторной оценкой их отставания головы после приема пищи. Через 15 минут после кормления около 92% детей продемонстрировали улучшение или полное исчезновение отставания головы с повышением уровня глюкозы в сыворотке крови, а у остальных младенцев со стойким отставанием головы позже были диагностированы патологические причины (синдром Сото, гипотиреоз и церебральный паралич) [15]. ]
Исследования, которые следует рассмотреть на основании предполагаемого дифференциального диагноза патологического отставания головы, включают ТТГ, свободный Т4, электролиты (включая кальций), септический скрининг и более специфические тесты, такие как КТ/МРТ головы/шеи, ЭЭГ, кариотип, анализ мочи и сыворотки крови. кислоты, органические кислоты в моче, газы крови, аммиак в сыворотке, функциональные пробы печени, альдолаза, креатинкиназа и соответствующее направление к неврологу.[17]
Лечение / Ведение
Физиологическое отставание головы младенца имеет доброкачественную картину, и в большинстве случаев достаточно выжидательного наблюдения, так как большинство случаев разрешается в возрасте до четырех месяцев (и четырех месяцев скорректированного гестационного возраста у недоношенных детей) без каких-либо вмешательство. Тем не менее, для оценки и лечения патологического отставания головы (т. е. стойкого отставания головы после четырех месяцев или выраженного отставания головы до четырехмесячного возраста) требуется междисциплинарный подход при одновременном воздействии на лежащую в основе этиологию. Педиатр, детский невролог, медицинский генетик, физиотерапевт и эрготерапевт могут работать вместе для достижения оптимальных результатов.
Тем не менее, для оценки и лечения патологического отставания головы (т. е. стойкого отставания головы после четырех месяцев или выраженного отставания головы до четырехмесячного возраста) требуется междисциплинарный подход при одновременном воздействии на лежащую в основе этиологию. Педиатр, детский невролог, медицинский генетик, физиотерапевт и эрготерапевт могут работать вместе для достижения оптимальных результатов.
Систематические обзоры показали, что раннее вмешательство с помощью специальных программ двигательной подготовки и глобальных программ развития, в которых родителей учат тому, как способствовать развитию младенцев, возможно, является наиболее надежным подходом к стимулированию двигательного и когнитивного развития младенцев в группах риска развития двигательных нарушений. [18] Эрготерапевты и физиотерапевты играют важную роль в развитии сенсомоторных навыков для улучшения участия младенцев. Некоторые программы двигательных тренировок включают домашние упражнения, такие как качание в обратном направлении, время на животе, игрушки и укрепление мышц шеи.
Дифференциальный диагноз
Большинство патологических причин отставания головы у младенцев связаны с состояниями, вызывающими неонатальную/детскую гипотонию. Эти состояния составляют список дифференциальных диагнозов, которые следует учитывать при обследовании младенца с постоянным или тяжелым отставанием головы. К ним относятся хромосомные нарушения (например, синдром Прадера-Вилли), гипоксически-ишемические повреждения, церебральная дисгенезия, повреждения спинного мозга, спинальные мышечные атрофии, врожденная гипомиелиновая невропатия, семейная дизавтономия, детская дегенерация нейронов, инфекции ЦНС (например, менингит и энцефалит), детский ботулизм. , врожденная и транзиторная миастения, мышечные дистрофии, метаболические миопатии (например, гипотиреоз), заболевание центрального стержня/миопатии волокон и другие врожденные миопатии.
Прогноз
В остальном здоровые младенцы с физиологическим отставанием головы имеют хороший прогноз; как правило, симптомы исчезают без вмешательства. С другой стороны, патологическое отставание головы зависит от ранней эффективной физиотерапии и лечения основной этиологии.
С другой стороны, патологическое отставание головы зависит от ранней эффективной физиотерапии и лечения основной этиологии.
Осложнения
У младенцев с отставанием головы могут возникнуть проблемы с грудным вскармливанием из-за плохого захвата груди. Другие проблемы специфичны для ассоциированной вторичной причины, например, респираторный дистресс при детской миастении гравис.
Сдерживание и обучение пациентов
Оценка отклонения головы должна быть обычной частью правильного ухода за ребенком в первые шесть месяцев жизни. Крайне важно правильно информировать родителей о сроках основных этапов моторного развития. Эта информация помогает предотвратить ненужное беспокойство и вмешательство родителей, а также держать их в курсе того, чего ожидать и когда обратиться к врачу для дальнейшей оценки патологического отставания головы. Отставание головы более четырех месяцев обычно требует расследования, и было показано, что раннее вмешательство с помощью домашней физиотерапии при активном участии родителей улучшает результаты.
Улучшение результатов работы бригады здравоохранения
Как и при многих других заболеваниях, раннее выявление имеет решающее значение для лечения отставания головы у младенцев. Во время визитов к врачу педиатры и семейные врачи должны обращать внимание на тревожные сигналы, такие как выраженная гипотония или опасения по поводу задержки развития, на основании перинатальных факторов риска и семейного анамнеза. У младенцев с более высоким риском развития аутизма (положительный семейный анамнез РАС у братьев и сестер) данные свидетельствуют о необходимости наблюдения за развитием, чтобы способствовать более раннему доступу к вмешательству. [Уровень 3]
Также следует заранее проконсультироваться с детскими неврологами и медицинскими генетиками для оценки предполагаемых патологий ЦНС, синдромов и генетических заболеваний, связанных с отставанием головы у младенцев.[19][20] Такой межпрофессиональный командный подход может способствовать более раннему вмешательству, оперативно устраняя проблемы, способствующие отставанию головы, и улучшая результаты лечения пациентов. Эрготерапевты и физиотерапевты также играют решающую роль в раннем выявлении и вмешательстве для улучшения сенсомоторных и социальных навыков, чтобы улучшить участие младенцев с тревожными сигналами РАС [3]. [Уровень 5]
Эрготерапевты и физиотерапевты также играют решающую роль в раннем выявлении и вмешательстве для улучшения сенсомоторных и социальных навыков, чтобы улучшить участие младенцев с тревожными сигналами РАС [3]. [Уровень 5]
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Ссылки
- 1.
Пинеда Р.Г., Рейнольдс Л.С., Зеефельдт К., Хилтон С.Л., Роджерс С.Л., Индер Т.Е. Отставание головы в младенчестве: о чем это говорит нам? Am J Оккупировать Ther. 2016 янв-февраль;70(1):7001220010p1-8. [Бесплатная статья PMC: PMC4690596] [PubMed: 26709421]
- 2.
Фантазия В., Маркова Г., Фасуло А., Костолл А., Редди В. Не просто подъем: младенцы чувствительны к задержке во время захвата Рутина. Фронт Псих. 2015;6:2065. [Бесплатная статья PMC: PMC4718994] [PubMed: 26834674]
- 3.
Фланаган Дж.
 Э., Ланда Р., Бхат А., Бауман М. Отставание головы у младенцев с риском развития аутизма: предварительное исследование. Am J Оккупировать Ther. 2012 сен-октябрь;66(5):577-85. [PubMed: 22917124]
Э., Ланда Р., Бхат А., Бауман М. Отставание головы у младенцев с риском развития аутизма: предварительное исследование. Am J Оккупировать Ther. 2012 сен-октябрь;66(5):577-85. [PubMed: 22917124]- 4.
Futagi Y, Suzuki Y, Goto M. Клиническое значение реакции подошвенного захвата у младенцев. Педиатр Нейрол. 1999 февраль; 20 (2): 111-5. [PubMed: 10082338]
- 5.
Futagi Y, Tagawa T, Otani K. Профили примитивных рефлексов у младенцев: различия, основанные на категориях неврологических нарушений. Мозг Дев. 1992 сент.; 14(5):294-8. [PubMed: 1456382]
- 6.
Брайсон С.Е., Цвайгенбаум Л., Брайан Дж., Робертс В., Сатмари П., Ромбоу В., Макдермотт К. Проспективная серия случаев младенцев из группы высокого риска, у которых развился аутизм. J Аутизм Dev Disord. 2007 Январь; 37 (1): 12-24. [PubMed: 17211728]
- 7.
Адриан Дж. Л., Ленуар П., Мартино Дж., Перро А., Хамери Л., Ларманд С., Соваж Д.
 Слепые оценки ранних симптомов аутизма на основе семейных домашних фильмов. J Am Acad Детская подростковая психиатрия. 1993 мая; 32(3):617-26. [PubMed: 7684363]
Слепые оценки ранних симптомов аутизма на основе семейных домашних фильмов. J Am Acad Детская подростковая психиатрия. 1993 мая; 32(3):617-26. [PubMed: 7684363]- 8.
Minshew NJ, Sung K, Jones BL, Furman JM. Недоразвитие системы постурального контроля при аутизме. Неврология. 2004 г., 14 декабря; 63 (11): 2056–61. [PubMed: 15596750]
- 9.
Martineau J, Schmitz C, Assaiante C, Blanc R, Barthélémy C. Нарушение кортикальной десинхронизации, связанной с событиями, во время двуручного подъема груза у детей с аутистическим расстройством. Нейроски Летт. 2004 Сентябрь 09; 367 (3): 298-303. [PubMed: 15337253]
- 10.
Jeng SF, Yau KI, Liao HF, Chen LC, Chen PS. Прогностические факторы развития ходьбы у недоношенных детей с очень низкой массой тела при рождении. Ранний Хам Дев. 2000 г., сен; 59 (3): 159–73. [PubMed: 10996272]
- 11.
Samsom JF, de Groot L, Bezemer PD, Lafeber HN, Fetter WP.
 Развитие мышечной силы в течение первого года жизни предсказывает нейромоторное поведение в возрасте 7 лет у недоношенных детей из группы высокого риска. Ранний Хам Дев. 2002 г., июль; 68 (2): 103–18. [В паблике: 12113996]
Развитие мышечной силы в течение первого года жизни предсказывает нейромоторное поведение в возрасте 7 лет у недоношенных детей из группы высокого риска. Ранний Хам Дев. 2002 г., июль; 68 (2): 103–18. [В паблике: 12113996]- 12.
Цай В.Х., Хван Ю.С., Хунг Т.И., Венг С.Ф., Лин С.Дж., Чанг В.Т. Связь между искусственной вентиляцией легких и нарушениями развития нервной системы в общенациональной когорте детей с экстремально низкой массой тела при рождении. Res Дев Disabil. 2014 июль; 35 (7): 1544-50. [PubMed: 24769371]
- 13.
Allen MC, Capute AJ. Развитие тонуса и рефлексов до срока. Педиатрия. 1990 март; 85 (3 часть 2): 393-9. [PubMed: 2304800]
- 14.
Pineda RG, Tjoeng TH, Vavasseur C, Kidokoro H, Neil JJ, Inder T. Паттерны измененного нейроповедения у недоношенных детей в отделении интенсивной терапии новорожденных. J Педиатр. 2013 март; 162(3):470-476.e1. [Бесплатная статья PMC: PMC3582758] [PubMed: 23036482]
- 15.

Линдер Н., Цур М., Куинт Дж., Герман Б., Биренбаум Э., Мазкерет Р., Любин Д., Райхман Б., Барзилай А. Простой клинический тест для дифференциации физиологического от патологического отставания головы у доношенных новорожденных. Eur J Педиатр. 1998 июня; 157 (6): 502-4. [PubMed: 9667409]
- 16.
Кроуфорд ТО. Клиническая оценка вялого младенца. Педиатр Энн. 1992 июнь; 21(6):348-54. [PubMed: 1620559]
- 17.
Leyenaar J, Camfield P, Camfield C. Схематический подход к гипотонии в младенчестве. Педиатр Здоровье ребенка. 2005 г., сен; 10 (7): 397–400. [Бесплатная статья PMC: PMC2722561] [PubMed: 19668647]
- 18.
Blauw-Hospers CH, Dirks T, Hulshof LJ, Bos AF, Hadders-Algra M. Детская физиотерапия в младенчестве: от кошмара к мечте? Двухгрупповое рандомизированное исследование. физ. тер. 2011 Сентябрь; 91(9):1323-38. [PubMed: 21719636]
- 19.
Ланда Р., Гаррет-Майер Э. Развитие младенцев с расстройствами аутистического спектра: проспективное исследование.

