Содержание
АЦЦ® Родителям. Как лечить кашель у детей? Лечебный массаж для ребенка. Детские лекарства муколитики, отхаркивающие. Ацетилцистеин.
Кашель у детей
Причины кашля
1
Причины кашля1 и его проявления у детей отличаются от таковых у взрослых. У больного ребенка кашель может проявляться как в виде незаметного покашливания, практически не оказывающего влияния на его самочувствие и поведение, так и в виде сильного мучительного кашля, с рвотой, беспокойством, болевым синдромом, нарушающим сон, самочувствие и поведение.
Необходимо помнить про особенности кашля у детей.
У детей раннего возраста кашлевой рефлекс не позволяет очистить бронхи столь же эффективно, как у более взрослых, в силу ряда причин.
Во-первых, у детей слабая грудная мускулатура – и кашлевые движения недостаточно эффективны. Во-вторых, бронхи у детей относительно узкие, им сложнее вывести даже небольшое количество мокроты. В-третьих, слизистая оболочка бронхов относительно сухая, так как у детей не развит секреторный аппарат бронхов, а продуцируемый бронхиальными железами секрет более вязкий, чем у взрослых.
Поэтому целями назначения терапии кашля при ОРВИ являются прежде всего разжижение мокроты, снижение ее адгезивных свойств и усиление тем самым эффективности откашливания, то есть перевод малопродуктивного кашля в продуктивный. Для разжижения мокроты назначают муколитические препараты, например АЦЦ®.
АЦЦ® воздействует напрямую на мокроту². Действующее вещество ацетилцистеин, входящее в состав АЦЦ®, не только разжижает мокроту, но и уменьшает её прилипание к слизистой дыхательных путей, и тем самым позволяет ребёнку избавиться от мокроты естественным путём.
Как помочь ребенку справиться с кашлем?
Соблюдайте правила приема муколитиков
Не давайте ребенку муколитики перед сном. 18:00 – это время последнего приема муколитического средства, так как до отхода ко сну нужно успеть провести дренаж легких.
Применять препарат непосредственно перед сном нельзя, так как в положении лежа начинается активное отхождение мокроты, появляется кашель, ночь проходит в беспокойстве как для ребенка, так и для взрослого, который ухаживает за ним.
Проводите регулярный дренаж легких
Помните, кашлевой рефлекс у детей развит не так хорошо как у взрослых! Малышу нужно помочь откашляться. После приема муколитиков (через 30—60 минут) важно организовать дренаж легких. Можно попросить ребенка откашляться, сделать с ним дыхательную гимнастику, надувать воздушные шарики, пускать мыльные пузыри, громко петь, попрыгать, посмеяться, сделать ему перкуссионный массаж. Во время такого массажа возникает вибрация бронхов, мокрота отделяется от внутренней поверхности бронхов и легче откашливается.
Как сделать ребенку лечебный массаж
7
Легкий массаж можно начинать с самого начала болезни.
1. Положите ребенка к себе на колени вниз животом таким образом, чтобы его грудь и голова оказались опущенными относительно ног и нижней половины туловища. Можно подложить плотную подушку или валик.
2. В первую очередь массируйте спину, применяя поглаживание, растирание подушечками или костяшками согнутых пальцев, «пиление» ребром ладони. Поглаживания проводите от позвоночника по ходу ребер. После этого применяйте так называемое граблеобразное растирание, то есть массаж подушечками разведенных пальцев.
Поглаживания проводите от позвоночника по ходу ребер. После этого применяйте так называемое граблеобразное растирание, то есть массаж подушечками разведенных пальцев.
3. Когда кожа покраснеет, можно переходить к массажу груди. Массируйте грудную область легкими движениями. Поглаживания следует выполнять от центра грудной клетки в направлении надключичных ямок и от середины груди в стороны и вниз к подмышечным впадинам. Затем проведите граблеобразное растирание по межреберным промежуткам, не затрагивая при этом область грудины.
4. Применяйте вибрационные движения (похлопывания ладонью, легкие постукивания) в направлении от нижних участков грудной клетки к верхним, «выталкивая» мокроту. Постукивания нужно выполнять ритмично и быстро.
5. Чередуйте поглаживание и постукивания, старайтесь не вызывать у ребенка неприятных ощущений.
6. Общая продолжительность массажа – от 2 до 6 минут, частота — до 10 раз в день.
Во время процедуры ребенка не следует раздевать полностью: при проведении массажа грудной клетки ноги и нижнюю часть тела малыша прикройте легким одеялом или теплой пеленкой.
ВАЖНО! Противопоказаниями к проведению массажа у ребенка с ОРВИ являются высокая температура тела, сердечно-сосудистая или дыхательная недостаточность, неудовлетворительное общее состояние малыша. Помните о том, что поставить правильный диагноз и выбрать необходимое лечение может только специалист.
Чем помочь ребенку для выздоровления дома
- Воздух в комнате, где находится больной ребенок, должен быть теплым и свежим. Избегайте сквозняков, но как можно чаще проветривайте помещение, временно перемещая ребенка в безопасное место. Во время уборки с пылесосом ребенок также должен находиться в другом месте. Температура воздуха в комнате должна быть днем 21—22º С, ночью — 18º С.
- Увлажняйте воздух в комнате.
 Теплый сухой воздух от батарей высушивает слизистую, мокрота становится более вязкой, и ее труднее откашлять, что усугубляет кашель
Теплый сухой воздух от батарей высушивает слизистую, мокрота становится более вязкой, и ее труднее откашлять, что усугубляет кашель - Чаще мойте руки. Это правило распространяется как на детей, так и на родителей. Руки должны быть чистыми всегда, но особенно важно соблюдать это золотое правило гигиены, когда организм ребёнка ослаблен болезнью.
- Обильное питье способствует выздоровлению. Дополнительный прием жидкости усиливает эффект муколитических препаратов. Давайте ребенку много пить: чай, соки, морс, минеральную воду.
- Не заставляйте ребенка есть, если он не хочет. Во время болезни можно перейти на более легкое питание, если малыш категорически отказывается от еды. Полезны овощи и фрукты, содержащие витамин С – цитрусовые, смородина, облепиха, киви, сладкий перец, цветная капуста.
- Создайте дома атмосферу уюта и спокойствия. В период болезни очень важно как можно реже сталкиваться с раздражителями в виде яркого света, громких звуков, активных игр.
 При этом с малышом можно и нужно играть.
При этом с малышом можно и нужно играть.
Свойства АЦЦ
®
АЦЦ
® — современный муколитик, применяемый для лечения кашля1 у детей
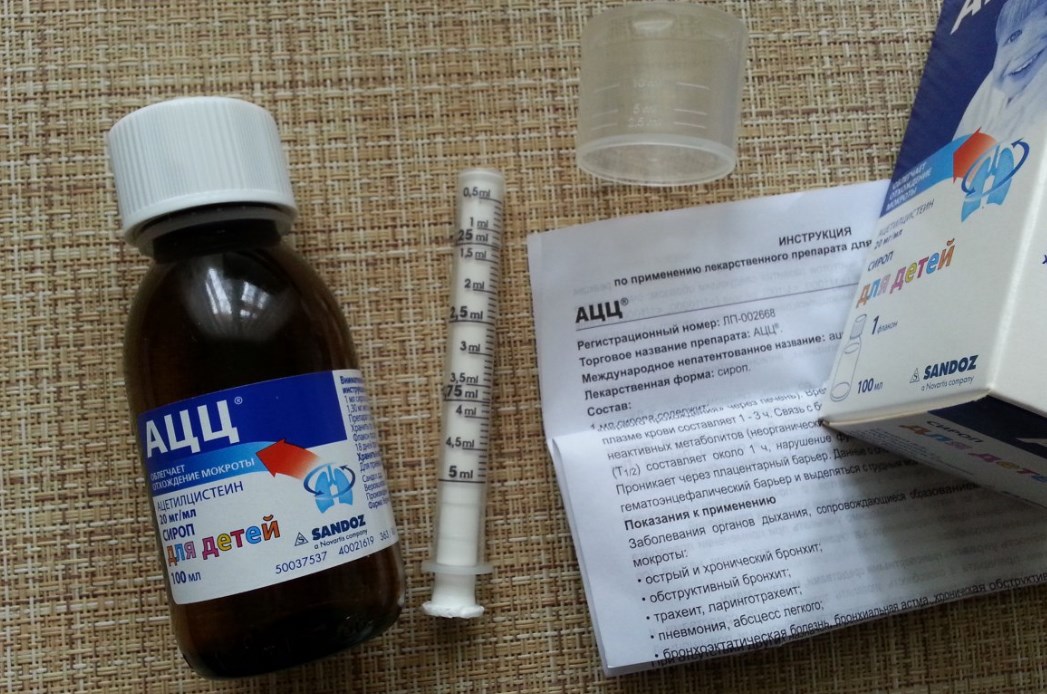
В портфеле АЦЦ® представлено три детские формы (сироп с приятным вишневым ароматом, апельсиновые гранулы для приготовления раствора 100 мг и 200 мг и шипучие таблетки 100 и 200 мг с запахом ежевики). Столкнувшись с проблемой детского кашля1, вы можете выбрать наиболее подходящую форму.
Формула прямого действия
АЦЦ® напрямую воздействует на мокроту, за счет чего достигается выраженный муколитический эффект. Молекула ацетилцистеина разрывает межмолекулярные связи в структуре мокроты, снижая ее вязкость. Это облегчает откашливание мокроты и способствует избавлению ребенка от кашля.
Муколитический эффект АЦЦ® проявляется уже с первого дня лечения3.
 Применение АЦЦ® при ОРЗ способствует сокращению длительности лихорадки на один день4 и общей продолжительности заболевания на два дня4.
Применение АЦЦ® при ОРЗ способствует сокращению длительности лихорадки на один день4 и общей продолжительности заболевания на два дня4.АЦЦ
®5 хорошо изучен для использования среди детей6
Действие ацетилцистеина для детей подтверждено 20 клиническими исследованиями, в которых участвовало 1080 детей.
АЦЦ
® способствует разжижению мокроты и избавлению от кашля3
АЦЦ® способен разжижать мокроту любого вида, что особенно важно при лечении кашля у детей, так как выделяемый их бронхиальными железами секрет более вязкий, чем у взрослых пациентов, а слабая грудная мускулатура не позволяет откашлять мокроту. Вязкая мокрота становится хорошей питательной средой для размножения различных микроорганизмов, в том числе вирусов и бактерий, что способствует развитию вторичной инфекции.
 После консультации со специалистом муколические препараты для ребенка можно применять с первых дней появления кашля при гриппе или ОРВИ, чтобы не допустить развитие осложнений.
После консультации со специалистом муколические препараты для ребенка можно применять с первых дней появления кашля при гриппе или ОРВИ, чтобы не допустить развитие осложнений.
1 Кашель как симптом заболеваний органов дыхания, сопровождающихся образованием вязкой трудноотделяемой мокроты.
2 Вопросы современной педиатрии, 2012, том 11, № 3, с.100-108
3 Действие препарата проявляется с 1-го дня лечения и достигает максимума к 3-му дню. Вязкость мокроты к концу лечения уменьшилась с 35,3±10 до 23,7±6 нс2/м2, адгезия — с 46,8±6,7 до 30,9±5,2 н/м2. Данные исследования эффективности ацетилцистеина (АЦЦ® 200мг порошок для приготовления раствора для приема внутрь) у 20 пациентов с острой пневмонией или хроническим бронхитом (средний возраст 55 лет). Адаптировано по Клиническая фармакология и терапия, 1997, том 6, №1, с. 29-30; РМЖ, 2009, Т. 17 №19, с. 1217—1222. Минимальный курс лечения 5—7 дней
4 По сравнению с контрольной группой, применявшей амброксол [Врач, №8, 2010, стр. 60–63]
60–63]
5 Препараты ацетилцистеина
6 По данным обзора 20 исследований с привлечением 1080 больных ОРИ в возрасте до 13 лет, из которых 831 получал лечение (остальные-контроль). Безопасность и переносимость ацетилцистеина оценены как хорошие у детей старше 2х лет (с использованием клинических, биологических и радиографических методов, результатов исследования функций легких). Chalumeau M, Duijvestijn YCM. Acetylcysteine and carbocysteine for acute upper and lower respiratory tract infections in paediatric patiens without chronic broncho-pulmonary disease. Cochrane Database of Systematic Reviews 2013, Issue 5, Art. No.: CD003124. DOI: 10.1002/14651858. CD003124.pub4. / Шалюмо М., Дуйвестин И.С.М. и др. Ацетилцистеин и карбоцистеин в лечении инфекции верхних и нижних дыхательных путей у детей без хронических бронхолегочных заболеваний, библиотека Кохран плюс, 2013, выпуск 5.
7 Исаева Е.Л. Детский массаж. Поэтапное руководство. – Рипол классик, 2008, 256 с.
что это, виды лекарственных препаратов и как это лечить
Разумеется, при появлении у ребенка сухого грубого кашля и повышении температуры тела родители ребенка будут обращаться в районную поликлинику с целью вызова врача педиатра. Все правильно.
Все правильно.
Обычно первая схема, которую назначает участковый педиатр, когда ставит ребенку диагноз бронхит, включает обязательно сироп от кашля (обычно на растительной основе), или же какой-либо синтетический муколитик, то есть средство, разжижжающее мокроту. Вторым пунктом, как правило, идет противовирусный препарат, типа виферона или арбидола, а некоторые доктора еще назначают антигистаминный препарат для профилактики аллергии, и в общем правильно делают.
К счастью, все больше практикующих педиатров отдают предпочтение не пероральным формам противокашлевых препаратов, а простому и крайне эффективному способу лечения кашля (бронхита, ларингита, обструктивного бронхита) у детей – небулайзеру.
Сиропы от кашля и бронхит. Как сиропы влияют на симптомы бронхита у ребенка?
Вообще, все препараты от кашля можно разделить на три основные группы:
- А – препараты центрального действия, то есть те, которые подавляют кашлевой рефлекс в головном мозге.
 Проблемы они не решают, но создают видимость улучшения. Хотя в некоторых редких случаях без них трудно обойтись, например, когда у ребенка коклюш;
Проблемы они не решают, но создают видимость улучшения. Хотя в некоторых редких случаях без них трудно обойтись, например, когда у ребенка коклюш; - Б – препараты растительного происхождения (мукалтин, пертуссин, синупрет, и многие другие) главным образом стимулируют выделение секрета бокаловидными железами дыхательных путей, то есть они наоборот усиливают кашель. Эффективность этих препаратов тем выше, чем старше ребенок, но не ранее 3-х лет! А в жизни бывают, извините за жаргон, «ботаники», которые не могут сами себя откашлять и в 14 – 15 лет;
- В – препараты, разжижжающие мокроту. Это в основном все синтетические муколитики: АЦЦ, карбоцистеин, амброксол, эреспал. Хотя в инструкции к этим препаратам много всего написано, но в итоге, когда у маленького ребенка бронхит, и врач назначает любой сироп из группы Б или В, то результат бывает всегда одинаковый: кашель усиливается, но результат этого кашля ухудшается. У маленького ребенка недостаточно сил для того, чтобы откашлять большое количество мокроты.
 Особенно это заметно на грудничках: пока он лежит на спине, он орет до «синевы», берут на руки, начинает понемногу откашливаться и успокаиваться, может так и уснуть на руках «столбиком»;
Особенно это заметно на грудничках: пока он лежит на спине, он орет до «синевы», берут на руки, начинает понемногу откашливаться и успокаиваться, может так и уснуть на руках «столбиком»;
Надо пояснить, что антигистаминный препарат (зиртек или фенистил) опытный педиатр назначает именно вместе с сиропами от кашля, так как их вкусовые ароматизаторы нередко вызывают аллергию у ребенка, особенно, если у него и так уже был дерматит на коже.
Бронхит у ребенка и лечение небулайзером
Ингаляции при помощи компрессорного небулайзера – это самое лучшее средство, чтобы вылечить бронхит у ребенка. Грудным детям грамотные педиатры рекомендуют добавлять 6 – 8 капель раствора беродуала в ингаляционную камеру для расширения дыхательных путей и улучшения откашливания. Помимо бронхолитика (беродуала) в ингаляционную камеру небулайзера добавляют раствор для ингаляций лазолван или амбробене (для детей до года — 0.5 мл, старше года – 1,0 мл), и разводят этот коктейль из лекарств небольшим количеством, примерно 1,0 мл физраствора или детской питьевой воды. Такие ингаляции врач педиатр назначает делать 2 – 3 раза в сутки по 10 минут в течение не менее 5 дней. Но этого все равно мало.
Такие ингаляции врач педиатр назначает делать 2 – 3 раза в сутки по 10 минут в течение не менее 5 дней. Но этого все равно мало.
Если делать только одни ингаляции, и ничего больше, то кашель и бронхит у ребенка могут затянуться надолго. После ингаляций (не сразу, а примерно через полчаса – час), но перед кормлением нужно провести массаж спины с обязательными вибрационными приемами (типа поколачивания кончиками пальцев, а ребенка старше года – ребром ладоней по межреберьям), а также некоторые простые процедуры из дыхательной гимнастики. Ребенка младше года обычно катают на фитболе (большом массажном мяче), положив его на живот (до 6-7 месяцев), а в более старшем возрасте можно уже посадить ребенка на мяч, как на лошадку. Вместо фитбола при наличии некоторого опыта можно использовать собственные колени, тогда можно совместить легкие прыжки на коленях с массажем спины. Дети после 2 – 3 лет, как правило, уже могут и любят играть в различные надувные трубочки или пускать пузыри через соломку.
Вообще ингаляции хороши тем, что нужное лекарство доставляется непосредственно в сам очаг воспаления, а не «размазывается» по всему организму. Плюс к этому минеральная вода или физраствор, который мы добавляем в небулайзер, увлажняют слизистые оболочки трахеи и бронхов, которые страдают от высушивания при повышенной температуре и сильном кашле у ребенка.
Рецидивирующий бронхит у ребенка
Однако, в ряде случаев бронхит у ребенка переходит в рецидивирующую форму. В подобных случаях амбулаторная тактика педиатров, к сожалению, часто сводится к ежемесячному назначению антибиотиков. Я встречал родителей детей, которым некий доктор вбил в голову мысль, что их ребенок не может поправляться без антибиотиков. Они смеялись над словом ингаляции и требовали у меня очередной антибиотик для своего ребенка, как дозу для наркомана.
Этот печальный случай должен насторожить Вас, если вы видите, что доктор предпочитает наиболее легкий, как ему кажется путь лечения бронхита у вашего ребенка, особенно если этот бронхит уже не первый. В этом случае может понадобиться консультация врача аллерголога-иммунолога, который должен будет собрать самым тщательным образом анамнез, то есть изучить историю жизни не только самого ребенка, но и его родителей, а также бабушек и дедушек как минимум. Далее может потребоваться провести специальное аллергологическое обследование, так как рецидивирующий бронхит – это не что иное, как предвестник бронхиальной астмы – уже хронического заболевания бронхов. Сразу предупрежу, что у маленького ребенка не всегда мы можем провести весь полный спектр необходимых диагностических процедур, поэтому иногда установка окончательного диагноза откладывается врачом аллергологом-иммунологом на более старший возраст, но при этом врач все равно может назначить профилактическое противорецидивное лечение, которое должно помочь как раз избежать такого диагноза в будущем. Вообще, исходя из клинической практики могу сказать, что даже у ребенка младше трех лет наличие более двух эпизодов обструктивного бронхита – это уже повод для консультации врача аллерголога-иммунолога.
В этом случае может понадобиться консультация врача аллерголога-иммунолога, который должен будет собрать самым тщательным образом анамнез, то есть изучить историю жизни не только самого ребенка, но и его родителей, а также бабушек и дедушек как минимум. Далее может потребоваться провести специальное аллергологическое обследование, так как рецидивирующий бронхит – это не что иное, как предвестник бронхиальной астмы – уже хронического заболевания бронхов. Сразу предупрежу, что у маленького ребенка не всегда мы можем провести весь полный спектр необходимых диагностических процедур, поэтому иногда установка окончательного диагноза откладывается врачом аллергологом-иммунологом на более старший возраст, но при этом врач все равно может назначить профилактическое противорецидивное лечение, которое должно помочь как раз избежать такого диагноза в будущем. Вообще, исходя из клинической практики могу сказать, что даже у ребенка младше трех лет наличие более двух эпизодов обструктивного бронхита – это уже повод для консультации врача аллерголога-иммунолога.
Восемь фактов о кашле и простуде у младенцев и новорожденных | Младенец и малыш, Статьи о здоровье вашего ребенка и поддержка
Когда обратиться к врачу общей практики, как определить, что кашель не является обычным кашлем, и что еще вам нужно знать, когда у вашего ребенка одна из этих многочисленных простуд новорожденных.
1. Кашель и простуда невероятно распространены среди детей
Для детей, посещающих начальную школу, нормально болеть простудой от пяти до восьми раз в год (NICE, 2022). Детская простуда обычно проходит примерно через неделю, но у детей младшего возраста она может длиться дольше, до 14 дней (NHS, 2021a).
Как я узнаю, что мой ребенок простудился?
Если ваш ребенок выглядит нездоровым или не интересуется обычными вещами, вы можете задаться вопросом, не простудился ли он. Они могут чувствовать себя потными или жарче, чем обычно, когда вы прикасаетесь к их спине или груди (NHS, 2020).
У здорового ребенка температура колеблется от 36°C до 37°C. Вы можете узнать нормальную температуру вашего ребенка, проверяя ее, когда он чувствует себя хорошо. Цифровой термометр, который вы можете купить в аптеке или супермаркете, может показывать, когда их температура выше обычной (NHS, 2020).
Вы можете узнать нормальную температуру вашего ребенка, проверяя ее, когда он чувствует себя хорошо. Цифровой термометр, который вы можете купить в аптеке или супермаркете, может показывать, когда их температура выше обычной (NHS, 2020).
Температура 38°C является очень высокой для ребенка в возрасте до трех месяцев, а от трех до шести месяцев считается высокой 39°C (NICE, 2022).
2. Есть некоторые лекарства от детского кашля, простуды и заложенности носа
- Убедитесь, что ваш ребенок получает много молока.
- Ваш фармацевт или патронажная сестра могут объяснить, как использовать солевые капли для носа, чтобы размягчить засохшие сопли и облегчить заложенность носа.
- Используйте детский парацетамол или ибупрофен только в том случае, если у вашего ребенка в возрасте до пяти лет повышена температура или он выглядит подавленным, проверяя возрастные ограничения и состояния на этикетке.
(NHS, 2021a; NICE, 2022)
3. Не волнуйтесь, если у младенцев пропадает аппетит
пару дней. Так что, пока они пьют молоко, не беспокойтесь об этом (NHS, 2021b).
Так что, пока они пьют молоко, не беспокойтесь об этом (NHS, 2021b).
4. Вы можете снизить частоту простудных заболеваний у новорожденных
Убедитесь, что вы регулярно моете руки и руки вашего ребенка, и не позволяйте им делить полотенца, чашки и т. д. с простуженными (NICE, 2022) . Хорошие детские группы также будут регулярно мыть игрушки, что снизит вероятность простуды, но не избавит от нее. Просто считайте, что это полезно для их иммунной системы.
5. Не давайте детям младше шести месяцев безрецептурные средства от кашля и простуды
Это связано с тем, что преимущества не перевешивают риски (NICE, 2022). Простые средства, такие как теплый мед и лимон, подходят с одного года (NICE, 2022).
6. Детские простуды, как правило, не являются поводом для обращения к врачу общей практики
Если ваш ребенок сосет, пьет, ест и дышит нормально и нет хрипов, обычно не о чем беспокоиться. Тем не менее, обратитесь к своему терапевту или позвоните по номеру 111, если:
- у них высокая температура (38°C или выше) или они горячие и дрожат
- их кашель длится более трех недель.

(NHS, 2021a)
Если у вашего ребенка проблемы с дыханием, обратитесь в отделение неотложной помощи или позвоните по номеру 999 (NHS, 2021a).
Если кашель длится долго и усиливается ночью или после бега, это может быть астма (NHS, 2021a). Для получения дополнительной информации о том, когда звонить своему врачу общей практики по поводу вашего ребенка, см. нашу статью здесь.
7. Детская простуда может привести к ушной инфекции
Ушные инфекции часты и часто возникают на фоне простуды. Признаки и симптомы инфекции уха у вашего ребенка могут включать:
тянет за ухо или трет его
высокая температура
раздражительность
плачет
не заинтересован в кормлении
беспокойство ночью
кашель
не реагирует на некоторые звуки
они продолжают терять равновесие.
(NHS, 2021a)
Большинство ушных инфекций проходят сами по себе в течение примерно трех дней и должны пройти через неделю. Обратитесь к врачу общей практики, если ушная инфекция не проходит (NHS, 2021c).
Обратитесь к врачу общей практики, если ушная инфекция не проходит (NHS, 2021c).
Также обратитесь к своему терапевту, если у вашего ребенка:
- очень высокая температура или жар и озноб
- опухоль вокруг уха
- жидкость из уха
- потеря слуха или изменение слуха
- рвота, сильная боль в горле или головокружение
- регулярные ушные инфекции
- других проблем со здоровьем, которые могут привести к осложнениям.
Лучшими способами лечения инфекции уха являются:
- обезболивающие, такие как парацетамол или ибупрофен
- теплая или холодная фланель на ухо.
(NHS, 2021c)
Ничего не засовывайте в ухо, например масло, ушные капли или ватные палочки (NHS, 2021c).
Во избежание инфекций внутреннего уха:
- убедитесь, что прививки сделаны
- предохраняйте младенцев и детей от дыма
- избегайте манекенов после шестимесячного возраста.

(NHS, 2021c)
Во избежание инфекций наружного уха:
- не засовывать ватные палочки или пальцы в уши
- использовать беруши или плавательную шапочку на ушах, когда они плавают
- избегать попадания воды или шампуня в уши
- лечат заболевания, поражающие уши, такие как экзема или аллергия на слуховые аппараты.
(NHS, 2021c)
8. Не путайте коклюш с простудой
Первые симптомы коклюша похожи на симптомы простуды, поэтому важно знать об этом. Дети в возрасте до шести месяцев обычно больше всего страдают от коклюша, который очень заразен.
Другие симптомы, которые начинаются примерно через неделю после простуды, включают:
- Интенсивный кашель, который чаще возникает ночью.
- Кашель с выделением густой слизи или за которым следует рвота.
- Задыхаясь между кашлем – это может вызывать «крик», но это реже встречается у младенцев.
- Красное лицо (чаще у взрослых).

(NHS, 2019)
Немедленно обратитесь к своему врачу общей практики или в службу NHS 111, если вы считаете, что у вашего ребенка младше шести месяцев коклюш, или если сильный кашель усиливается (NHS, 2019). Лечение детей в возрасте до шести месяцев обычно проводится в больнице (NHS, 2019).
Если у младенца или ребенка останавливается дыхание или ему трудно дышать, позвоните по номеру 999 или обратитесь в местное отделение неотложной помощи (NHS, 2019). То же самое верно, если у ребенка есть боль в груди или судороги (NHS, 2019).
Больной коклюшем заразен примерно через шесть дней после заражения и до трех недель после начала приступов кашля (NHS, 2019).
Лечение коклюша включает:
- Антибиотики для предотвращения передачи инфекции другим людям.
- Не допускать вашего ребенка в ясли или детские группы с момента появления симптомов до 48 часов после начала лечения антибиотиками или через три недели после начала кашля (в зависимости от того, что наступит раньше).

- Много жидкости и соответствующие возрасту обезболивающие.
(NHS, 2019)
Если вы беременны, вы можете защитить своего ребенка, сделав прививку (NHS, 2019). В идеале вы должны делать это с 16 недель до 32 недель беременности, но вы можете делать это до тех пор, пока не начнутся роды. Младенцам также предлагаются прививки в возрасте восьми, 12 и 16 недель.
Последний раз эта страница просматривалась в июле 2022 года.
Дополнительная информация
Наша линия поддержки предлагает практическую и эмоциональную поддержку при кормлении вашего ребенка и общие вопросы для родителей, участников и волонтеров: 0300 330 0700.
Вы можете найти посещение одной из групп NCT Early Days полезно, поскольку они дают вам возможность изучить различные подходы к важным родительским вопросам с квалифицированным руководителем группы и другими новыми родителями в вашем районе.
Симптомы, лечение и необходимость обращения к врачу
Коклюш — другое название коклюша (согласно TUSS iss). Это заразная инфекция дыхательных путей, вызываемая бактериями (микробами). Микробы легко распространяются при вдыхании капель инфицированного человека, который кашляет, чихает, смеется или разговаривает рядом с вами. Иногда вы можете заразиться коклюшем, прикоснувшись к предмету, на котором есть микробы.
Это заразная инфекция дыхательных путей, вызываемая бактериями (микробами). Микробы легко распространяются при вдыхании капель инфицированного человека, который кашляет, чихает, смеется или разговаривает рядом с вами. Иногда вы можете заразиться коклюшем, прикоснувшись к предмету, на котором есть микробы.
Коклюш получил свое название от пронзительного звука «крик», который больной издает в конце приступа кашля, когда он или она хватает ртом воздух. Не все люди с коклюшем издают этот звук.
Коклюш может возникнуть в любом возрасте, но наиболее часто и тяжело протекает у младенцев и детей младше 4 лет. Люди, которые не были полностью иммунизированы (получили все свои вакцины или «детские прививки»), подвергаются наибольшему риску.
К группе риска относятся:
- Младенцы, которым не сделали 3 вакцины (АКДС) к 3 годам. К 6 годам рекомендуется пять вакцин АКДС.
- Десятилетние дети и подростки, которым не делали повторную прививку (Tdap), рекомендованную в возрасте 11 лет.
 Защита от вакцины со временем ослабевает.
Защита от вакцины со временем ослабевает. - Взрослые, не прошедшие полную иммунизацию, включая ревакцинацию
Взрослые также могут быть носителями. Они могут не иметь симптомов, но способны заразить других.
Симптомы коклюша
Стадия 1: Первые несколько дней у вашего ребенка будут симптомы простуды или гриппа, такие как насморк, чихание и легкий кашель. Лихорадка небольшая или отсутствует.
Стадия 2: Начиная со второй недели начинаются типичные приступы кашля, которые могут длиться 6 недель. Некоторые дети могут издавать кашляющие звуки вместо «крик».
- Во время приступа кашля кажется, что ваш ребенок задыхается, задыхается или не может отдышаться. Его лицо может быть красного или синеватого цвета.
- У очень маленьких детей основным симптомом может быть остановка дыхания (апноэ). Цвет кожи может стать темным или синим.
- Заклинания могут длиться более минуты.
 У ребенка может быть до 50 приступов кашля в день.
У ребенка может быть до 50 приступов кашля в день. - Заклинания могут быть вызваны едой, питьем, зеванием, чиханием или вдыханием холодного воздуха. Они могут возникать в любое время, но чаще ночью и сразу после пробуждения.
- Во время и после приступа кашля часто бывает рвота.
- Ребенок, вероятно, откашливает большое количество густой, тягучей слизи после того, как приступ кашля закончится.
Стадия 3: У ребенка может время от времени появляться кашель или коклюш в течение года после этого.
Что делать
- Коклюш часто пугает как ребенка, так и родителя. Старайтесь сохранять спокойствие.
- Оставайтесь с ребенком во время приступа кашля.
- Положите ребенка на живот, повернув его лицо набок. Голова должна быть немного ниже остального тела (фото 1). Это помогает ребенку отхаркивать слизь, не давясь ею.
- Держите шприц с грушей или NoseFrida ® наготове для удаления слизи ( Фото 1 ).

- Часто давайте ребенку небольшое количество еды и жидкости. Обычно лучше давать прозрачные жидкости, чем молоко или смеси. Некоторыми примерами прозрачных жидкостей являются Pedialyte 9.0264® , разведенный Gatorade ® и прозрачный бульон. Часто ваш ребенок лучше ест после кашля и срыгивания слизи.
Когда обращаться за неотложной помощью
Позвоните по номеру 911 или обратитесь в отделение неотложной помощи, если у вашего ребенка:
- Остановка дыхания
- Синеет от приступов кашля
- Припадок
Когда звонить врачу
Позвоните врачу, если у вашего ребенка:
- Приступы кашля, которые длятся дольше и случаются чаще
- Лихорадка
- Дети младше 3 месяцев с ректальной температурой более 100,4°F
- Возраст старше 3 месяцев с ректальной или подмышечной (подмышечной) температурой выше 102°F, которая не снимается лекарствами
- 4 года и старше, оральная температура выше 102°F в течение более 3 дней, которая не снимается лекарствами
- Снижение аппетита
- Проблемы с питьем жидкости, снижение потребления жидкости или признаки обезвоживания
- Сухость или липкость во рту
- Без слез, запавшие глаза
- Очень темная моча с сильным запахом или отсутствие мочеиспускания в течение 6–8 часов
- Очень слаб и его трудно разбудить
Лечение
- Если диагноз подтвердится, врач назначит антибиотик.
 Важно сразу же начать принимать лекарство и давать его в течение предписанного количества дней, даже если вашему ребенку кажется, что ему стало лучше.
Важно сразу же начать принимать лекарство и давать его в течение предписанного количества дней, даже если вашему ребенку кажется, что ему стало лучше. - При лихорадке вы можете дать ацетаминофен (Тайленол ® ) или ибупрофен (Мотрин ® или Адвил ® ). Прочтите этикетку, чтобы узнать правильную дозу для возраста вашего ребенка.
- Не давайте ибупрофен детям младше 6 месяцев. Не давайте аспирин или продукты, содержащие аспирин.
- Не давайте безрецептурные (OTC) лекарства от простуды или кашля, не посоветовавшись с врачом вашего ребенка. Они не помогут от кашля и могут быть вредными.
Профилактика
- Людям, подвергшимся коклюшу, может потребоваться лечение антибиотиками.
- Заболевание коклюшем можно предотвратить, если убедиться, что ваша семья своевременно привита.
- Беременные женщины должны получить бустерную прививку Tdap.
- Научите ребенка кашлять или чихать в салфетку или в рукав рубашки.

- Часто мойте руки водой с мылом, особенно после кашля или прикосновения к предметам, на которых могут быть бактерии.
- Дезинфицируйте игрушки и другие предметы, на которые ребенок кашляет, водой с мылом или другим бытовым дезинфицирующим средством. Бактерии могут жить на этих вещах в течение нескольких дней.
- Не пользуйтесь общими чашками для питья, столовыми приборами, салфетками и другими личными вещами.
Чего ожидать, если ваш ребенок госпитализирован
- Врач назначит анализ слизи, собранной мазком из задней части носа вашего ребенка.
- Сначала ваш ребенок будет находиться в Мерах предосторожности при попадании капель. Это означает, что вам нужно будет носить маску при тесном контакте с ребенком.
- Вашему ребенку могут дать дополнительный кислород, чтобы ему было легче дышать.
- Кардиомонитор может быть прикреплен к вашему ребенку, потому что иногда во время приступа кашля у ребенка может снижаться пульс.

